
Hilary Costello, ND
C’était une belle journée de printemps à Portland. Ma journée au bureau était remplie de cas de dermatologie divers et uniques. Une patiente, Mme A (61 ans), accompagnée de son sympathique mari, s’est présentée en se plaignant d’une bosse dans le dos, précédemment diagnostiquée par son médecin traitant comme un lipome. On lui a dit de ne pas s’en préoccuper, sauf si elle commençait à la déranger. Elle a expliqué que dormir sur le dos et se pencher en arrière dans les chaises était devenu progressivement plus inconfortable. Elle cherchait un deuxième avis et voulait qu’on lui enlève « ce que c’était ».
J’ai pris le cas et obtenu tous les antécédents pertinents. La bosse avait grandi régulièrement pendant deux ans et était devenue plus visible alors qu’elle perdait lentement 25 livres. Elle a subi une réduction mammaire il y a deux ans et a eu des antécédents de cellulite après l’opération. Elle était traitée par des médicaments pour une hématurie bénigne, de l’hypertension et une dépression. Il n’y avait pas d’antécédents familiaux de lipomes ou d’autres anomalies cutanées. Dans l’ensemble, la patiente était en bonne santé et avait une vision positive de la vie. Nous avons tous les trois passé du temps à faire connaissance pendant que je me préparais à l’examen physique.
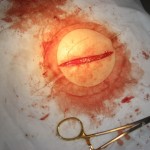
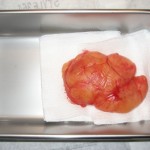
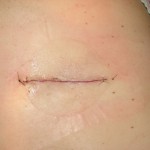

Lipome géant
Je lui ai demandé de me montrer la zone préoccupante. Elle s’est retournée et a soulevé son chemisier pour exposer son dos. Je ne l’ai pas vu. J’ai regardé attentivement et j’ai soulevé son chemisier plus haut pour localiser la zone à laquelle elle faisait référence. Je lui ai demandé de désigner la zone en question et elle m’a répondu : « c’est juste au milieu ». J’ai placé ma main sur sa peau pour palper la zone et, soudain, mon champ de conscience s’est déplacé. Ce n’était pas le petit lipome que je cherchais. Je pouvais enfin voir et sentir la bosse géante dans son dos. C’était étonnant pour moi, car dans mon expérience de médecin et d’étudiant, je n’avais jamais vu un lipome aussi énorme. Ma main entière s’est posée sur la zone de l’excroissance. La taille me rappelait le renflement de la tête d’un nouveau-né lorsqu’elle se presse contre le périnée avant la naissance.
L’emplacement du lipome était légèrement à droite de la colonne vertébrale sur la partie postérieure du torse, approximativement entre T7 et T12, orienté vers la gauche au niveau du bord supérieur, mesurant un peu plus de 4 pouces de long et 3,7 pouces de large. Le lipome était palpé en profondeur dans les tissus. Au centre, il mesurait 2 pouces au-dessus de la surface de la peau. La couleur, l’humidité, la texture et la turgescence de la peau étaient toutes dans les limites normales. Nous avons repéré quelques autres excroissances cutanées superficielles sur son torse et son visage (nævus, étiquettes cutanées et un petit lipome près de la lésion la plus importante) que nous avons convenu d’enlever en raison de l’irritation tactile et de l’exposition chronique au soleil. Ses signes vitaux étaient dans les limites de la normale.
Nous avons discuté de la procédure, ainsi que des alternatives et des risques encourus. J’ai expliqué la procédure d’excision, l’anesthésie, le matériel et les types de suture, et la période de récupération. Je lui ai dit que j’utilisais la médecine botanique pendant l’opération et une combinaison d’homéopathie et de botanique pour le traitement post-opératoire et les soins après l’opération qu’elle pouvait compléter à la maison. Elle a posé des questions et nous avons discuté du fait que de nombreuses compagnies d’assurance ne couvrent pas les NDs, malgré notre capacité et notre licence pour effectuer des chirurgies dermatologiques en cabinet de cette nature et de cette complexité dans l’Oregon.
Elle était intéressée à aller de l’avant avec le processus et nous avons programmé la chirurgie quelques semaines plus tard. Elle et moi avons établi un rapport et une relation qui lui ont permis de décider de payer mes honoraires de sa poche au lieu d’aller chez son dermatologue à l’hôpital, qui pouvait effectuer la même procédure. Elle s’est sentie plus à l’aise avec les soins d’un naturopathe en raison de notre façon de pratiquer la médecine et du cadre confortable du cabinet. Ce type de scénario se déroule fréquemment dans mon cabinet. Beaucoup de mes patients recherchent un médecin sympathique en plus de l’assurance de soins de qualité, surtout au moment d’une opération. C’est un élément moteur de ma pratique de la chirurgie dermatologique.
Au cours des semaines suivantes, je me suis préparé à cette excision massive. Je voulais m’assurer que je pourrais retirer le lipome en un seul morceau. L’excision complète d’un lipome est cruciale car si un morceau reste ou s’il se désintègre au cours du processus, la probabilité qu’il repousse augmente considérablement. J’étais également préoccupé par la proximité du lipome avec la colonne vertébrale et par sa profondeur. J’ai fait appel à mes mentors en chirurgie les plus proches pour revoir la procédure et discuter des complications potentielles. Au fur et à mesure que la date approchait, je me sentais confiant de réussir l’opération.
Enlèvement du lipome
J’ai demandé à Mme A d’interrompre sa dose quotidienne d’aspirine quelques jours avant l’opération. Elle et son mari sont arrivés à 9 heures du matin. Nous avons discuté des instructions de suivi et passé en revue les documents de consentement éclairé. Mon assistant a pris ses constantes : PA 138/88 RAS, 130/86 LAS, HR 74, RR 14, température 98.5F. J’ai préparé l’anesthésie dans une seringue stérile de 10 cc (5 cc de lidocaïne à 2 % avec épinéphrine 1:100 000, 5 cc de bupivacaïne à 0,25 %) et j’ai utilisé une aiguille de calibre 25 de 1,5 po pour l’injection. Pendant la procédure, nous avons préparé une seringue supplémentaire de 10cc de la même formule.
Alors que nous nous préparions pour la chirurgie, j’ai passé beaucoup de temps à palper le lipome pour identifier la ligne d’incision optimale. Dans mon esprit, je revoyais les lignes de Langer, tirant et poussant doucement sa peau autour pour trouver ses lignes de tension uniques. Comme je l’avais palpé lors de notre première visite, l’excroissance était fermement attachée au tissu sous-jacent et la peau bougeait librement sur la surface. J’ai aidé Mme A à s’installer confortablement en position allongée sur la table avec des oreillers et des traversins. J’ai nettoyé sa peau avec de l’alcool pour éliminer toute trace d’huile, puis j’ai placé un drap stérile fenestré adhérent (ouverture circulaire de 3 pouces) sur la lésion et établi un champ stérile. J’ai nettoyé la zone trois fois avec des tampons iodés stériles. Ma ligne d’encre initiale pour l’incision était de 2,4 pouces. J’ai injecté l’anesthésiant le long de la ligne d’incision, j’ai attendu plusieurs minutes et j’ai testé la zone avec la pointe de l’aiguille pour vérifier sa sensibilité. J’ai dit à Mme A. que la sensation de pression était normale, mais qu’elle devait m’informer de toute sensation vive pendant la procédure. Elle m’a donné le feu vert et j’ai commencé.
J’ai utilisé un scalpel jetable stérile n°10 pour faire l’ouverture initiale. La couche de graisse jaune était immédiatement visible et je pensais être à la surface du lipome en raison de sa couleur et de sa texture. Il s’est facilement séparé de l’épiderme sus-jacent à l’aide d’hémostatiques courbes et de la technique de sape standard. Je l’ai fait en pensant qu’il allait bientôt sortir de la peau. Après environ 20 minutes, j’ai réalisé que le lipome s’étendait beaucoup plus profondément dans son dos et que je ne pouvais pas atteindre cette zone à cause de toutes les adhérences. À ce stade, j’ai utilisé mon index pour tenter de palper la base du lipome, sans grand succès. J’ai décidé de faire une incision plus longue, en espérant atteindre le fond du lipome.
J’ai exprimé à Mme A et à son mari, qui regardait attentivement toute la procédure depuis le pied de la table, que je n’étais pas sûr de pouvoir retirer le lipome en raison de la quantité d’adhérences et de la profondeur. Incroyablement, en disant cela, mon index s’est retrouvé au fond du lipome. Il était soigneusement situé dans sa capsule, sous la couche de graisse que j’avais péniblement travaillée. J’ai rapidement coupé le tissu conjonctif qui séparait mes outils du lipome. Cela n’a pris que quelques secondes. Soudain, le lipome a éclaté, complètement encapsulé avec un système vasculaire intact à sa surface. Le lipome sortait de la peau alors que la peau se resserrait sous lui à sa base. Il ressemblait à un champignon pédonculé en raison de toutes les adhérences à sa base. Le mari de Mme A, moi-même et mon assistant étions stupéfaits de sa taille et de son apparence.
Je savais que je devais travailler très vite, car le risque d’infection augmente chaque minute. J’ai rapidement soulevé le lipome et commencé à utiliser le scalpel pour le libérer du tissu sous-jacent. En manœuvrant le lipome, j’ai réalisé qu’il était collé aux muscles paraspinaux. J’ai soigneusement fait des coupures, détaché le lipome et l’ai placé dans un récipient en acier inoxydable pour le préparer à un échantillon de biopsie.
Il y avait un immense espace ouvert dans le dos de Mme A après l’ablation du lipome. J’ai utilisé du sérum physiologique stérile pour irriguer les tissus et j’ai placé deux sutures de matelas verticales résorbables internes pour fermer l’espace (vicryl 4.0). J’ai décidé de placer une suture subcuticulaire (nylon 4.0) au lieu de simples sutures interrompues pour minimiser la cicatrice. À chaque extrémité de la suture sous-cutanée, j’ai placé une suture interrompue simple pour un soutien supplémentaire (nylon 6.0). J’ai traité la ligne d’excision avec une formule botanique de chirurgie mineure composée de teintures de Calendula officinalis succus, Hypericum canadensis, Centella asiatica et Echinacea spp. J’utilise régulièrement cette formule pour toutes les interventions chirurgicales. Elle est antimicrobienne, favorise la guérison et réduit les cicatrices. La teinture de benjoin a été placée parallèlement à la ligne d’excision de chaque côté et cinq bandes adhésives stériles ont été utilisées. Trois tampons stériles adhérents ont protégé la zone.
J’ai demandé à Mme A d’utiliser la teinture botanique en topique 3 à 5 fois par jour pendant 14 jours, lorsque les sutures seraient retirées. J’ai été clair avec elle sur le fait que notre communication en ce qui concerne la douleur ou l’infection potentielle au cours des 2 semaines suivantes était cruciale. Je lui ai dit de m’appeler immédiatement en cas de signes ou de symptômes. L’un de mes mentors a recommandé un traitement prophylactique de 10 jours de céphalexine 500 mg BID en raison de la taille et de l’emplacement du lipome, de la durée de l’intervention et de son âge. Mme A et moi avons discuté des risques potentiels et avons décidé de ne pas prendre d’antibiotiques en raison du succès de l’opération.
Je lui ai donné de l’Arnica 200C, 3 granules qd x 3d pour aider avec les ecchymoses et les saignements. Elle a toléré la douleur » profonde » post-opératoire avec l’aide d’acétaminophène avec codéine (l’hydrocodone n’était pas une option pour elle en raison d’une réaction médicamenteuse passée dans le dossier de sa pharmacie). Elle avait une tolérance élevée à la douleur et n’était pas intéressée à être fortement médicamentée pour la douleur ou l’inconfort.
Quand elle a quitté le bureau, j’avais l’énorme spécimen, mesurant 4,7 x 3,5 x 2,0 pouces. J’ai regardé d’un air amusé mes minuscules bocaux de biopsie et je me suis demandé comment je pourrais les faire rentrer. J’ai décidé d’en disséquer un morceau et de le soumettre au laboratoire. Après l’analyse en laboratoire, le pathologiste a rapporté une lésion composée de feuilles d’adipocytes matures sans aucun signe de malignité, comme nous nous y attendions.
Suivi
Après deux semaines, j’étais impatiente de revoir la patiente. La guérison de Mme A était rapide, sans signe d’infection, d’enflure ou de dommages aux tissus sous-jacents. Sa peau était lisse et bien fermée. Lors du rendez-vous, Mme A a déclaré qu’elle était très heureuse de l’opération. Elle a dit qu’elle avait dormi sur le dos pour la première fois depuis des années. L’opération a eu un effet positif sur sa qualité de vie. Quand j’ai vu son dos, c’était incroyable. Son corps avait guéri si rapidement et la ligne de suture après le retrait de la suture sous-cutanée révélait une cicatrice minimale.
J’ai ressenti un triomphe pour notre médecine, le fait que nous, NDs, puissions servir nos patients de nouvelles façons, en élargissant nos compétences spécialisées, en appliquant notre philosophie de la médecine et en faisant pression pour étendre nos licences aux États-Unis. J’ai partagé ce formidable sentiment de réussite avec mes collègues, et nous avons connu un effet d’entraînement d’un nouvel enthousiasme pour notre médecine. Ces moments d’enthousiasme et de succès partagés sont les forces directrices qui dirigeront l’avenir de la médecine naturopathique.
 Hilary Costello, ND est diplômée du NCNM après avoir obtenu une licence en biologie et en peinture des beaux-arts au Sarah Lawrence College de New York. Elle exerce dans le centre-ville de Portland à la Nature Cures Clinic (NatureCuresClinic.com) et au Pearl MedSpa, se spécialisant en dermatologie, en chirurgie mineure et en pédiatrie. La radiochirurgie est l’une de ses principales modalités et elle est devenue une experte dans ce domaine. Ses passions sont les illustrations/peintures médicales et botaniques, les programmes de mentorat pour les jeunes (MaidenSpirit.com) et le travail humanitaire en Éthiopie. Le Dr Costello est la mère de trois filles, et elle et son mari sont des jardiniers biologiques passionnés.
Hilary Costello, ND est diplômée du NCNM après avoir obtenu une licence en biologie et en peinture des beaux-arts au Sarah Lawrence College de New York. Elle exerce dans le centre-ville de Portland à la Nature Cures Clinic (NatureCuresClinic.com) et au Pearl MedSpa, se spécialisant en dermatologie, en chirurgie mineure et en pédiatrie. La radiochirurgie est l’une de ses principales modalités et elle est devenue une experte dans ce domaine. Ses passions sont les illustrations/peintures médicales et botaniques, les programmes de mentorat pour les jeunes (MaidenSpirit.com) et le travail humanitaire en Éthiopie. Le Dr Costello est la mère de trois filles, et elle et son mari sont des jardiniers biologiques passionnés.