Wprowadzenie


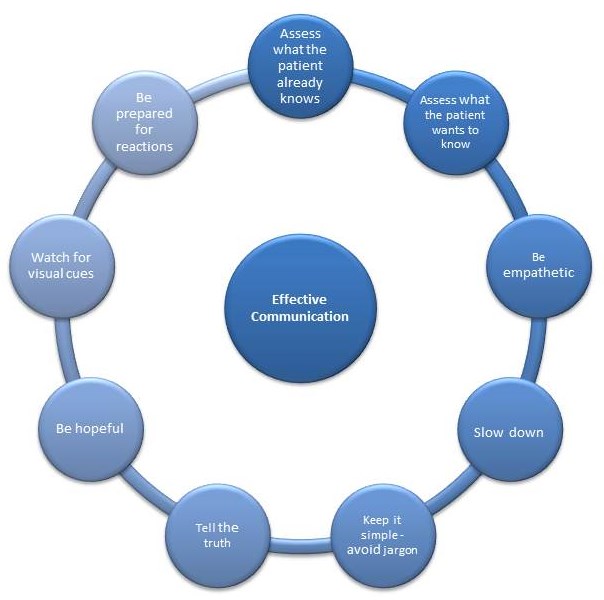
Skuteczna komunikacja
Zdrowie psychiczne
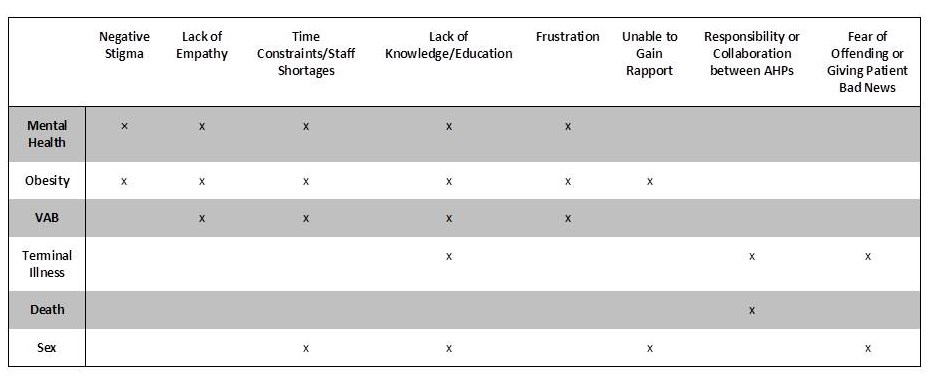
Zapewnienie leczenia i opieki dla pacjentów cierpiących na zaburzenia psychiczne jest emocjonalnie wymagające i wymaga wysokiego poziomu komunikacji . Agresja, dezorientacja, zachowania samobójcze i autodestrukcyjne są powszechnymi objawami chorób psychicznych, o którychHP donoszą, że komunikowanie się z pacjentami stanowi wyzwanie. Badanie dotyczące zarządzania pacjentami z zaburzeniami psychicznymi wykazało, że postrzeganie pacjenta przez pracownika służby zdrowia jako potencjalnego „marnotrawcę czasu” miało wpływ na jakość opieki, którą pacjent otrzymał. W badaniu dotyczącym wyzwań związanych z leczeniem współwystępujących zaburzeń psychicznych w ostrych stanach chorobowych stwierdzono, że nawet jeśli personel medyczny był formalnie wykształcony w zakresie chorób psychicznych, nie był odporny na poczucie negatywnego piętna wobec pacjentów. Niezdolność pracowników służby zdrowia do wczuwania się w sytuację pacjentów, zwłaszcza tych, którzy przejawiają zachowania autodestrukcyjne, stanowiła kolejną poważną barierę dla skutecznej komunikacji. Strensrud, Mjaaland i Finset przeanalizowali kwestionariusze wysłane do lekarzy pierwszego kontaktu, aby ocenić ich pewność siebie w komunikowaniu się z pacjentami cierpiącymi na poważne choroby psychiczne. Stwierdzono, że empatia była oceniana bardzo nisko w samoocenie i bardzo wysoko w obszarach, w których uważali oni, że konieczne jest specjalne szkolenie. Stwierdzono również, że ograniczenia czasowe, brak wiedzy na temat chorób psychicznych i frustracja przyczyniają się do nieskutecznej komunikacji między pacjentem a pracownikiem służby zdrowia. Badanie badające zarządzanie pacjentami z zaburzeniami psychicznymi wykazało konsensus wśród AHP, że potrzebne jest formalne szkolenie w zakresie komunikacji z pacjentami z zaburzeniami psychicznymi, aby pomóc personelowi medycznemu w zapewnieniu lepszej opieki nad ich specyficznymi potrzebami. Podsumowując, negatywne piętno związane z chorobami psychicznymi wydaje się być główną barierą dla skutecznej komunikacji i leczenia tej populacji.
Otyłość
Światowa Organizacja Zdrowia donosi, że w 2008 roku, ponad 1,4 miliarda dorosłych w wieku powyżej 20 lat były uważane za nadwagę lub otyłość . Różne choroby współistniejące związane z otyłością, takie jak cukrzyca typu 2, choroby układu krążenia, choroba zwyrodnieniowa stawów i niektóre

rodzaje raka, sugerują, że AHP będą napotykać otyłych pacjentów w różnych ustawieniach . Istnieje uznana potrzeba omawiania otyłości z pacjentami w celu promowania zdrowia i dobrego samopoczucia, jednak wielu pracowników AHP często nie czuje się komfortowo, komunikując potrzebę utraty wagi swoim pacjentom. Lekarze pierwszego kontaktu (GP) są często w pierwszej linii kontaktu z pacjentem, jednak tylko 42% pacjentów z nadwagą są doradzane przez lekarza rodzinnego, aby schudnąć . Dlatego ponad połowa pacjentów, którzy skorzystaliby z rozmowy na temat utraty wagi, nie otrzymuje potrzebnej pomocy od swojego dostawcy usług medycznych.
Efektywna komunikacja między AHP a pacjentami jest niezbędna i może wpływać na skuteczność wszelkich rozmów dotyczących utraty wagi. Grupa fokusowa lekarzy zidentyfikowała negatywne piętno i niewystarczającą wiedzę jako główne przeszkody w rozpoczęciu rozmowy na temat utraty wagi, jak również frustrację, brak umiejętności doradztwa i ograniczenia czasowe. Negatywne piętno, określane również w tym kontekście jako piętno wagi, istnieje pomiędzy AHP a otyłymi pacjentami, którzy postrzegają, że nie są w stanie lub nie chcą zmienić swoich zachowań, ponieważ nie posiadają samokontroli. Ponadto wielu AHP uważało, że zarządzanie otyłością jest obowiązkiem pacjenta i nie jest konieczna interwencja medyczna. Takie postrzeganie predysponuje AHP do mniejszej aktywności w prowadzeniu rozmów na temat odchudzania, jak również w doradzaniu pacjentowi, jak zmienić jego zachowania. AHP z niewystarczającą wiedzą na temat metod i technik odchudzania czują się niekomfortowo podchodząc do rozmowy i mają tendencję do całkowitego jej unikania. W takim przypadku pracownicy AHP mogą doradzić pacjentowi, że może rozważyć odchudzanie i dać mu broszury na temat otyłości, jednak rozmowa często nigdy się nie odbywa. AHPs własne postrzeganie ich wagi będzie wpływać na ich gotowość do udziału w rozmowie utraty wagi . Badanie przeprowadzone wśród 500 lekarzy wykazało, że ci z BMI pomiędzy 20-25, co jest uważane za normalne, byli bardziej skłonni do zainicjowania rozmowy na temat utraty wagi. Wreszcie, pacjenci i lekarze często uważają, że obecny problem z wagą wynika z różnych przyczyn, co może być źródłem frustracji podczas prób zainicjowania zmian behawioralnych.
Koniec życia
Dyskusje dotyczące śmierci i choroby terminalnej są trudnym wyzwaniem dla pacjentów, członków rodziny i AHP. Ponieważ AHP często starają się chronić swoich pacjentów przed złymi wiadomościami, rozmowy na temat końca życia są często unikane. Fallowfield zilustrował fakt, że pracownicy służby zdrowia często twierdzą, że pacjenci słysząc rzeczywistość swojej choroby są narażeni na utratę nadziei, popadnięcie w depresję i niewykorzystanie w pełni pozostałego im czasu. Jednakże stwierdzono również, że pacjenci z lękiem i depresją z powodu choroby terminalnej nie byli odpowiednio informowani o swoim stanie w podstawowej opiece zdrowotnej. Dlatego oczywiste jest, że nie należy unikać rozmów na temat chorób terminalnych, aby poprawić poziom lęku i akceptacji pacjentów w odniesieniu do ich stanu.
Aktywność seksualna
Seksualność i intymność są elementami życia pacjentów, które są często unikane, pomijane i niedostatecznie traktowane podczas rehabilitacji pacjentów.Seks jest tematem rozmowy, który jest powszechnie unikany zarówno przez pracowników służby zdrowia, jak i pacjentów, ponieważ wiele osób nie czuje się komfortowo omawiając kwestie seksualne otwarcie. Kiedy ten temat pojawia się w placówkach służby zdrowia, zarówno pracownicy służby zdrowia, jak i pacjenci mogą uznać go za żenujący i trudny do omówienia. Kliniki ortopedyczne, oddechowe, chirurgiczne, onkologiczne i praktyki ogólnej to tylko niektóre z dziedzin opieki zdrowotnej, w których pacjent może mieć wątpliwości dotyczące seksualności. Mimo że istnieje potrzeba rozmowy pomiędzy pacjentami i specjalistami na temat seksualności i intymności w różnych dziedzinach, wielu pracowników służby zdrowia i pacjentów nadal nie czuje się komfortowo rozmawiając na ten temat. Badanie przeprowadzone wśród 170 pacjentów, którzy zgłosili się na wizytę do lekarza pierwszego kontaktu wykazało, że 35% mężczyzn i 42% kobiet miało jakąś formę dysfunkcji seksualnej. Jednak tylko w 2% notatek lekarza ogólnego odnotowano, że odbyła się rozmowa na temat seksualności, mimo że 70% pacjentów uważało, że lekarz ogólny jest osobą, z którą powinni rozmawiać o swoim zdrowiu seksualnym.
Barierami w komunikacji na temat zdrowia seksualnego między pacjentami a specjalistami okazały się brak czasu, zakłopotanie i brak wiedzy. Ograniczenia czasowe są najczęściej zgłaszaną barierą w komunikacji na temat zdrowia seksualnego. Lekarze określili tę rozmowę jako „otwieranie puszki z robakami” i stwierdzili, że kiedy rozmowa już się rozpocznie, trzeba ją doprowadzić do końca, bez względu na to, jak ograniczony jest czas i zasoby. Fakt, że zdrowie seksualne wymaga specjalistycznej wiedzy, spowodował, że niektórzy pracownicy służby zdrowia czują się źle przygotowani do zajmowania się problemami pacjentów. Badania wykazały, że umiejętności i postawy pracowników służby zdrowia są omawiane podczas kursów zawodowych i szkoleniowych, jednak kursy dedykowane są zazwyczaj słabo uczęszczane. Mimo, że istnieją specjalne kursy, które mają na celu zajęcie się tymi barierami, wielu AHP twierdzi, że wolałoby nie pytać o zdrowie seksualne, chyba że pacjent zgłosiłby jakieś obawy. Może to być jednak problematyczne, ponieważ badanie przeprowadzone przez Association of Reproductive Health Professionals wykazało, że 68% pacjentów nie porusza tematu seksu w rozmowach z pracownikami służby zdrowia z obawy przed zawstydzeniem. Uczestnicy zgłaszali także, że byli zaskoczeni, gdy wspominano o aktywności seksualnej, ponieważ wcześniej nie uważali jej za problematyczną aktywność fizyczną. Potwierdza to potrzebę zainicjowania przez pracowników służby zdrowia rozmowy na temat zdrowia seksualnego.
Przemoc i zachowania agresywne
Traumatyczna natura sytuacji, w które często angażują się pracownicy służby zdrowia, może powodować, że interakcje z pacjentami i ich bliskimi stają się pełne napięcia. W takich sytuacjach często dochodzi do eskalacji frustracji, niepokoju, niepewności i bezradności w kierunku bardziej agresywnych i niebezpiecznych zachowań. Badania sugerują, że przemoc słowna i fizyczna w placówkach służby zdrowia nie tylko stała się powszechna, ale stała się akceptowaną częścią niektórych zawodów w służbie zdrowia, szczególnie w przypadku pielęgniarek na oddziałach ratunkowych (ED). Chociaż prawdopodobnym wyjaśnieniem tego zjawiska jest fakt, że pracownicy ED mają do czynienia z najbardziej pilnymi i poważnymi zdarzeniami medycznymi, wykazano, że nie są oni odosobnieni w narażeniu na zachowania agresywne i przemoc (VAB). Jedno z badań wykazało, że 22% radiologów, 19% lekarzy, 10% terapeutów zajęciowych i 17% fizjoterapeutów zostało napadniętych w ciągu ostatniego roku. Mimo że rząd Wielkiej Brytanii wprowadził politykę zerowej tolerancji wobec VAB we wszystkich placówkach NHS, częstość występowania tego zjawiska tylko wzrosła. Dlatego istnieje potrzeba, aby wszyscy pracownicy służby zdrowia nabyli umiejętności deeskalacji i radzenia sobie z agresywnymi i przemocowymi pacjentami oraz członkami ich rodzin.
Hahn i wsp. (2012) stwierdzili, że VAB było często zarządzane przez AHP poprzez nakłanianie osoby do zaprzestania zachowania lub opuszczenie miejsca zdarzenia. Takie podejście jest zgodne z polityką zerowej tolerancji, ale wykazano, że jest ono nieskuteczne w zwalczaniu VAB. Stwierdzono, że komunikacja z wykorzystaniem strategii deeskalacji jest znacznie skuteczniejsza w radzeniu sobie z pacjentami, którzy stają się agresywni. Jednak bariery takie jak strach, frustracja, empatia i brak umiejętności lub wiedzy powstrzymują AHP przed komunikowaniem się z niezadowolonymi pacjentami; . Badanie przeprowadzone wśród 64 studentów AHP wykazało, że ponad połowa z nich była zaangażowana w incydent VAB, a 94% stwierdziło, że nie czuli się odpowiednio przygotowani do radzenia sobie z taką sytuacją. Empatia jest barierą w komunikacji często pomijaną w kontaktach z agresywnymi lub przemocowymi pacjentami. Chociaż niektóre czynniki prowadzące do zachowań agresywnych są pod kontrolą pacjenta, takie jak spożywanie alkoholu, wiele czynników środowiskowych może powodować niepokój, bezradność i frustrację, które mogą sprawić, że pacjent będzie bardziej skłonny do agresji. Dlatego specjaliści zajmujący się agresywnymi pacjentami muszą być wyczuleni i empatyczni na wszelkie czynniki środowiskowe. Pielęgniarki ED z ponad dziesięcioletnim doświadczeniem są najbardziej narażone na agresję ze strony pacjentów. Teoretycznie przyzwyczajenie do codziennej rutyny sprawiło, że pielęgniarki ED stały się mniej wrażliwe i empatyczne na specyficzne potrzeby pacjentów, co przyczyniło się do powstania czynników środowiskowych powodujących agresję pacjentów.
Emerging themes: Common Issues in Communication
Effective Communication: Strategie i techniki
Powszechnie uważa się, że komunikacja między lekarzem a pacjentem w ramach NHS jest ogólnie odpowiednia i nie stanowi powodu do niepokoju. W ostatnich latach jednak liczba skarg NHS wzrosła do oszałamiającego poziomu 174 872 w latach 2013/2014 . Winą za te skargi obarczono przede wszystkim załamania w komunikacji i brak satysfakcjonującej postawy przyłóżkowej pracowników służby zdrowia. Lekarze często byli krytykowani jako „zimni” lub mający brak empatii. Może to wynikać z wielu powodów, w tym z pierwszego kontaktu z pacjentem, braku dyskusji na temat problemów pacjenta, braku umiejętności komunikacyjnych ze strony lekarza i/lub pacjenta lub ogólnego braku zaangażowania pacjenta w świadczenie opieki. Badania dowiodły, że skuteczna komunikacja lekarz-pacjent nie tylko poprawia zdrowie emocjonalne pacjentów, ale także pomaga w rozwiązywaniu objawów, poprawie stanu funkcjonalnego i fizjologicznego oraz kontroli bólu. Przy tak znaczącym wpływie na wyniki zdrowotne pacjentów, znaczenie skutecznej komunikacji jest jeszcze bardziej podkreślone.
Techniki skutecznej komunikacji
Bariery
Wybór pytań, słów, ciszy, tonów i wyrazów twarzy stosowanych przez klinicystę może w znacznym stopniu wpłynąć na jego relację z pacjentem. Niewłaściwe wykorzystanie tych interpersonalnych i komunikacyjnych umiejętności może stać się barierą nie tylko dla relacji lekarz-pacjent, ale także dla skuteczności leczenia.Poniższy obraz przedstawia kilka barier, które mogą być doświadczane.
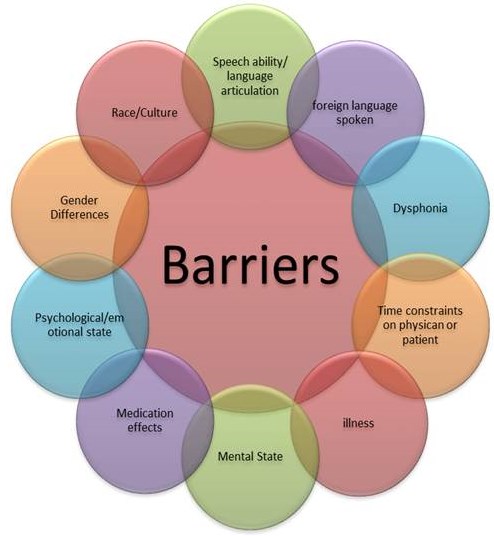
Wywiad motywacyjny
Wywiad motywacyjny (MI) jest techniką poznawczo-behawioralną, której celem jest pomoc pacjentom w identyfikacji i zmianie zachowań, które mogą narażać ich na ryzyko rozwoju problemów zdrowotnych lub mogą utrudniać zarządzanie trwającym stanem zdrowia. MI jest zrozumienie perspektywy pacjentów, akceptując ich motywację lub brak motywacji do zmiany i pomagając im znaleźć rozwiązania do zmiany .
- Wyrażanie empatii – poprzez okazywanie empatii przekazywany jest prawdziwy i zrozumiały obraz tego, przez co dana osoba przechodzi. Pokazuje to, że jesteś zainteresowany, akceptujący i rozumiejący dla pacjenta.
- Unikanie kłótni – Kłótnie są bezproduktywne i należy ich unikać, a opór wobec zmian może być zwiększony w konsekwencji kłótni
- Wspieranie poczucia własnej skuteczności – Wiara w swoją zdolność do zmiany
- Rozwijanie rozbieżności – Pacjent musi mieć cele, do których będzie dążył. Cele te nie powinny być narzucane pacjentowi, powinien on sam je wymyślić
- Rolling with resistance – umiejętna technika, która może pomóc zmienić perspektywę osoby. Pomysły powinny być oferowane, ale nie narzucane, a stwierdzenia mogą być lekko kwestionowane, ale nie argumentowane .
Niektóre przykłady mogą obejmować chwalenie otyłego pacjenta, który stracił na wadze lub poprzez pytanie pacjenta, co może osiągnąć, lub co chciałby osiągnąć z ich ogólnego celu .
Istnieje kilka kroków MI, które pozwalają procesowi działać, co obejmuje:
- Ustalenie rapportu – jest to podstawa zaufania, element niezbędny do wdrożenia zmiany u kogoś
- Ustalenie agendy – realistyczne cele ustalone jako wybrane, a nie narzucone pacjentowi. Powstrzymuje ich od podejmowania zbyt szybkich prób. Te programy zmiany powinny być regularnie przeglądane.
- Ocena gotowości do zmiany – ocena ich zapału do zmiany da wgląd w ich poziom motywacji.
- Przywrócenie uwagi – Określenie, w czym dokładnie pacjent chce uzyskać pomoc lub co dokładnie chce zmienić
- Identyfikacja niepewności – Może pomóc w określeniu obszarów przemawiających za zmianą i przeciw niej
- Zachęcanie do samomotywacji – Wdrażanie pozytywnego nastawienia u pacjenta i zachęcanie go do podkreślania sukcesów.

OARS, akronim oznaczający pytania otwarte, afirmacje, refleksyjne słuchanie i podsumowania, to kluczowe elementy skutecznej komunikacji, równie ważne w MI. OARS obejmuje wiele umiejętności i zasad opisanych powyżej, a dobre podsumowanie można znaleźć w poniższej tabeli.
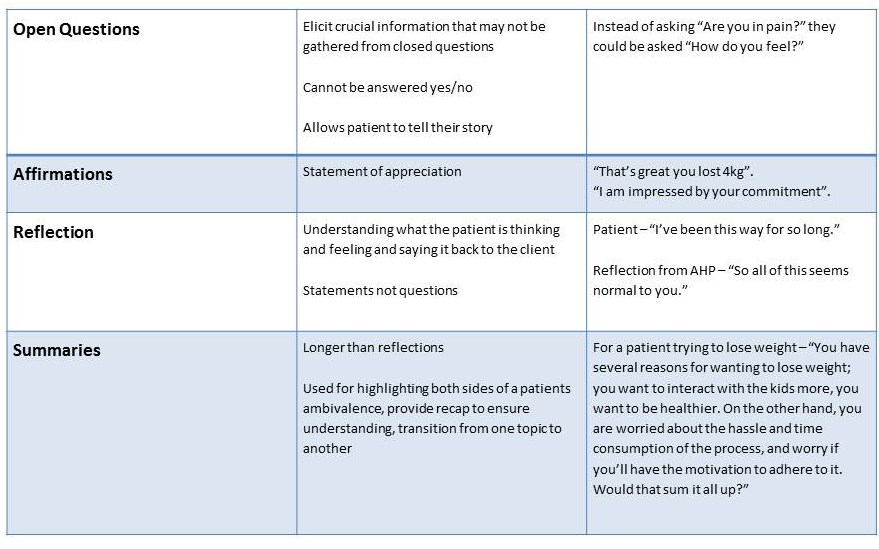
Bariery, które spełnia to narzędzie:
- Negatywna stygmatyzacja
- Brak empatii
- Nieumiejętność uzyskania rapportu
SPIKES
Przekazywanie złych wiadomości jest trudnym wyzwaniem podczas pracy w środowisku opieki zdrowotnej, szczególnie w przypadku ugruntowanych przyjaźni z pacjentami i zaangażowania rodziny. Przekazywanie złych wiadomości, takich jak złe rokowanie, diagnoza, nawrót choroby lub przejście do opieki terminalnej, wymaga wyższego poziomu komunikacji, aby zapewnić, że zarówno pacjent, jak i pracownik opieki zdrowotnej rozumieją okoliczności i odpowiednio sobie z nimi radzą. AHP, którzy nie zostali przeszkoleni w zakresie właściwej strategii komunikacji podczas przekazywania złych wiadomości, mogą spowodować, że pacjent zniekształci informacje, stanie się nadmiernie optymistyczny i wejdzie w stan zaprzeczenia. AHP może nie przekazać wiadomości w sposób skuteczny, aby uniknąć zdenerwowania pacjenta lub dlatego, że obawia się, że zostanie obarczony winą za niepowodzenie leczenia.
Badanie zostało przeprowadzone na populacji pacjentów z terminalną chorobą; oni wywiad z pacjentami w odniesieniu do pierwszej diagnozy ich choroby. Badanie koncentrowało się na tym, co pacjenci zapamiętali jako skuteczną strategię komunikacyjną zatrudnioną przez ich świadczeniodawcę. Z badania jakościowego wyłoniły się cztery główne tematy, które pacjenci uznali za ważne podejście do przekazywania wiadomości. Były to:
- Podmiot świadczący usługi zdrowotne będący dobrze poinformowany o ich stanie zdrowia i będący na bieżąco z najnowszymi badaniami
- Podmiot świadczący usługi zdrowotne zalecający opcje leczenia i poświęcający czas na udzielenie odpowiedzi na wszelkie pytania
- Podejście uczciwe, dające pacjentowi wszystkie ważne informacje na temat jego stanu zdrowia
- Podmiot świadczący usługi zdrowotne używający prostych terminów, które miały sens dla pacjenta
Przede wszystkim AHP powinien posiadać podstawowy poziom umiejętności komunikacyjnych, aby móc je wykorzystać w pracy ze swoim pacjentem. Pracownik służby zdrowia pracujący ze swoim nieuleczalnie chorym pacjentem powinien upewnić się, że pacjent jest zaznajomiony ze swoim stanem, zapytać, czy pacjent ma obawy dotyczące zdrowia, które wymagają rozwiązania i/lub czy pacjent może potrzebować więcej informacji na temat swojej choroby i leczenia. Emocje pacjenta powinny być wyrażane w sposób empatyczny, potwierdzony i wyjaśniony. Często pomijany jest wkład rodziny/opiekunów, który powinien być ustalany od wczesnych etapów leczenia pacjenta.
Skuteczną strategią reagowania na ważne implikacje wymienione powyżej jest zastosowanie podejścia komunikacyjnego SPIKES. SPIKES (tabela 1.), jest specjalnie zaprojektowany do radzenia sobie z przekazywaniem złych wiadomości nieuleczalnie chorym pacjentom. Protokół ten odnosi się do takich kwestii, jak zła diagnoza, prognoza i nawrót choroby, konwersja do opieki terminalnej lub nawet błąd medyczny. Okazało się również, że ta strategia zapewnia posłańcowi służby zdrowia większą pewność siebie w jego zdolności do przekazywania pacjentowi negatywnych informacji. Dostawca usług zdrowotnych wykorzystuje to podejście do planowania przekazywania wiadomości w najlepszy sposób, co pełni rolę refleksyjną, zmniejszając niepokój i strach AHP. Podejście SPIKES jest krótkie, odpowiednie dla wszystkich warunków, łatwe do zrozumienia i naśladowania.
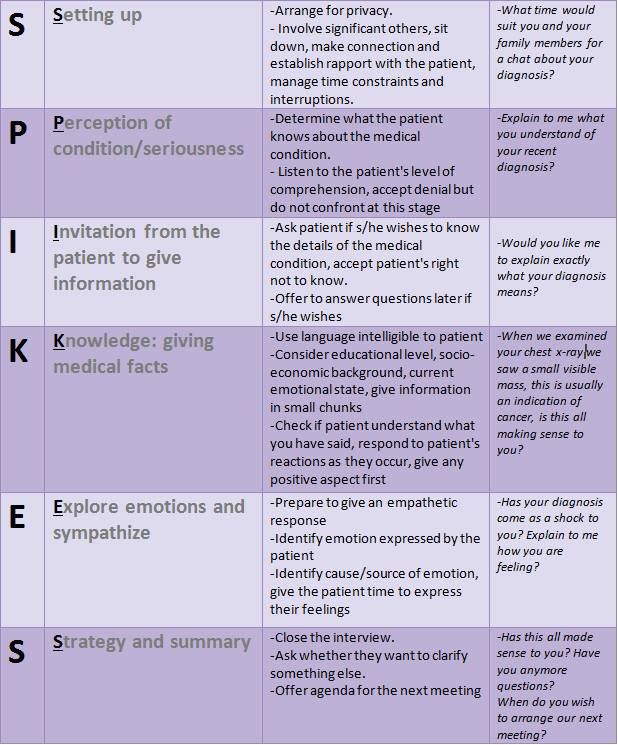
Tabela 1. Protokół komunikacyjny SPIKES.
Back i wsp. badali tę strategię komunikacji na grupie pacjentów z chorobą terminalną. Wykorzystano nagranie audio, na którym pracownik służby zdrowia przekazuje złe wiadomości fikcyjnemu pacjentowi. Nagranie, w którym zastosowano strategię SPIKES, było preferowane przez pacjentów, a popularne aspekty nagrania zostały odnotowane. Pacjentom podobał się sposób, w jaki pracownicy opieki zdrowotnej stosujący tę strategię odnosili się do emocji pacjenta; empatyczna reakcja pracownika AHP była również doceniana przez pacjentów. Obecne były również wskazówki i wiedza AHP na temat możliwości planowania przyszłości, nie przeładowywano pacjenta informacjami ani nie używano mylących terminów medycznych. ZdolnośćHP do odnoszenia się do mocnych stron tego indywidualnego pacjenta również została doceniona.
Strategie deeskalacji
Jak wcześniej stwierdzono, brak tolerancji lub jakakolwiek forma fizycznego powstrzymywania w sytuacjach VAB spowoduje jedynie eskalację konfliktu w środowisku opieki zdrowotnej. W związku z tym praktyka unikania interakcji z osobami przejawiającymi VAB jest raczej strategią ochronną dla personelu niż rozwiązaniem rozwijającego się problemu. Obecne badania wykazują, że najwłaściwszą strategią deeskalacji VAB jest wczesne rozpoznanie potencjalnie niestabilnej sytuacji i wykorzystanie skutecznych umiejętności interpersonalnych w celu uspokojenia danej osoby. Te umiejętności interpersonalne polegają na werbalnym i niewerbalnym komunikowaniu chęci współpracy z pokrzywdzoną osobą w poszukiwaniu alternatywnego rozwiązania bieżącego problemu. Warto zauważyć, że strategie te nakładają zwiększone wymagania poznawcze na AHP pracujących w i tak już wymagającym środowisku – należy podjąć świadomą decyzję, aby zająć się rozwijającą się sytuacją, zanim wymknie się ona spod kontroli. Wand i Coulson (2006) zalecają następującą hierarchię interwencji dla VAB:
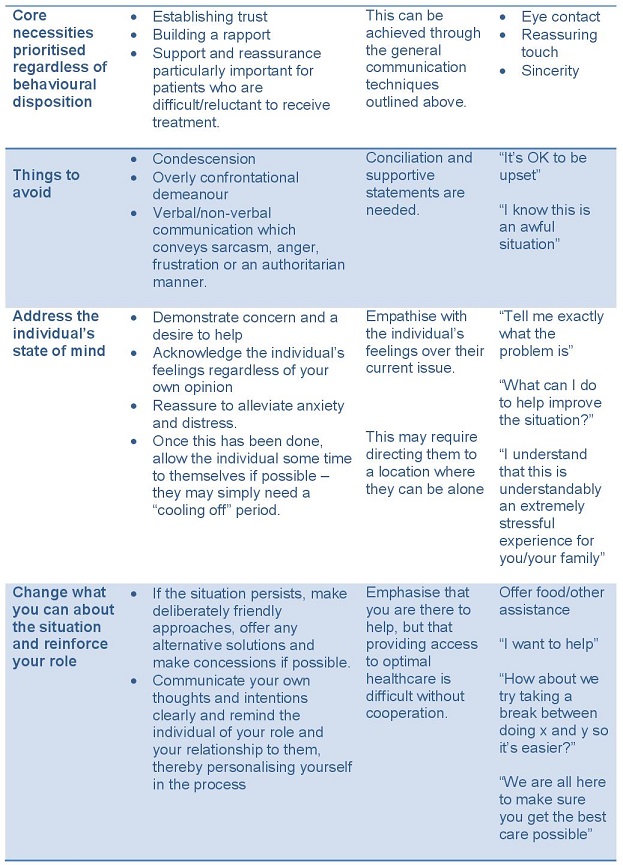
Bariery, które spełnia to narzędzie:
- Brak empatii
- Brak edukacji
- Frustracja
Główną barierą dla powyższych interwencji jest to, że często w takich sytuacjach może dojść do impasu między osobą a AHP. Przed zastosowaniem środków przymusu fizycznego w celu zapewnienia bezpieczeństwa wszystkim osobom znajdującym się w pobliżu miejsca zdarzenia, należy podjąć skoordynowane działania zespołowe w celu uspokojenia danej osoby, ponieważ demonstracja jedności zespołu chroni poszczególnych AHP przed wyróżnieniem i okazała się skuteczna w nakłanianiu osób z VA do wycofania się.
Zalecenie oceny kontekstu sytuacyjnego
Narzędzie do oceny kontekstu sytuacyjnego (SBAR) zostało zaprojektowane w celu poprawy komunikacji między pracownikami służby zdrowia, klinicystami i personelem pielęgniarskim oraz zwiększenia bezpieczeństwa pacjentów. Narzędzie to zostało pierwotnie zaprojektowane do użytku w wojsku i lotnictwie, a od tego czasu zostało zaadaptowane do warunków opieki zdrowotnej. Różne rady ds. zdrowia zaadaptowały SBAR do różnych zastosowań. W warunkach ostrego dyżuru SBAR może być wykorzystywany jako narzędzie przekazywania pacjenta, do wymiany informacji między pracownikami na początku zmiany oraz podczas przenoszenia pacjenta między oddziałami lub szpitalami. SBAR może również pomóc w komunikacji między podmiotami świadczącymi opiekę podstawową i wtórną poprzez włączenie narzędzia SBAR do listów wypisowych/referencyjnych. Houston i wsp. stwierdzili, że technika ta pozwala na dzielenie się istotnymi informacjami w jasny i zwięzły sposób pomiędzy pracownikami służby zdrowia, poprawiając komunikację pomiędzy podstawową i dodatkową opieką zdrowotną. Velji i wsp. stwierdzili, że personel w ośrodku rehabilitacyjnym uznał, że zaadaptowane narzędzie SBAR jest przydatne zarówno w komunikacji indywidualnej, jak i zespołowej. SBAR pozwala na wymianę informacji w odpowiednim czasie i w skuteczny sposób, co ma kluczowe znaczenie ze względu na ograniczenia czasowe i presję, z jaką spotyka się personel medyczny. Dzięki zastosowaniu SBAR wszyscy pracownicy mają możliwość zapoznania się z wcześniejszymi ocenami medycznymi i zaleceniami innych pracowników opieki zdrowotnej, zebranymi w jednym miejscu, a nie muszą szukać odpowiednich informacji u osób wcześniej zaangażowanych w opiekę zdrowotną nad pacjentem.
Różne rady ds. zdrowia używają różnych formatów, niektóre z nich mają codzienne ulotki dostępne dla personelu, podczas gdy inne wolą po prostu mieć wyświetlony zarys narzędzia, aby personel mógł go używać jako odniesienia podczas komunikacji z innymi członkami personelu. Niezależnie od formatu, przekazywana treść pozostaje taka sama.
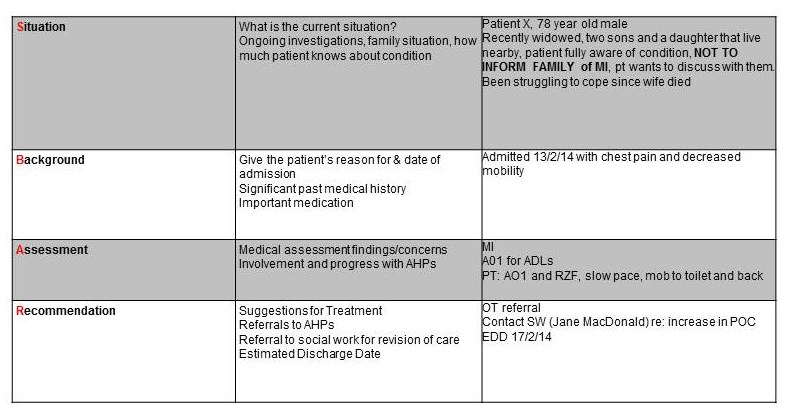
Bariery, które spełnia to narzędzie:
– Time Constraints/Shortages
– Responsibility/Collaboration between AHPs
Case Studies: Real Life Situations
Studium przypadku: Terminal Illness and Denial
U pana X zdiagnozowano raka nosogardła w stadium II z przerzutami do węzłów chłonnych trzy lata przed ponownym przyjęciem do szpitala w związku ze złym stanem zdrowia. Przy drugim przyjęciu do szpitala stwierdzono, że rak rozprzestrzenił się na płuca i wątrobę, co skutkowało złym rokowaniem. Pan X zaprzeczył swojej rodzinie początkowej diagnozie raka i odmówił jakiegokolwiek dalszego leczenia, które zostało mu zaoferowane.
Studium przypadku 2: Agresywny nadużywający pacjent
Studium przypadku 3
- Health and Care Professional Council. Professionalism in Healthcare Professionals. 2014; Dostępne na: http://www.hcpc-uk.org/assets/documents/10003771Professionalisminhealthcareprofessionals.pdf. Dostęp 13 listopada, 2014.
- 2.0 2.1 2.2 Ha J, Longnecker N. Doctor-patient communication: a review. Ochsner Journal; 2010: 10(1): 38-43
- Mehnert A, Lehman C, Cook U. Trudne sytuacje komunikacyjne w interakcjach lekarz-pacjent. Federal health journal; 2012; 2(12): 111-116
- Fundacja Zdrowia Psychicznego. Czym są problemy ze zdrowiem psychicznym? 2014; Dostępne na: http://www.mentalhealth.org.uk/help-information/an-introduction-to-mental-health/what-are-mental-health-problems/. Dostęp 21 listopada, 2014.
- 5.0 5.1 5.2 5.3 5.4 5.5 Giandinoto J, Edward K. Challenges in acute care of people with co-morbid mental illness. British Journal of Nursing 2014;23(13):728-732.
- 6,0 6,1 6,2 Zolnierek CD, Clingerman EM. A medical-surgical nurse’s perceptions of caring for a person with severe mental illness. J Am Psychiatr Nurses Assoc 2012 Jul-Aug;18(4):226-235.
- 7.0 7.1 7.2 Happell B, Scott D, Platania-Phung C, Nankivell J. Should we or shouldn’t we? Mental health nurses’ views on physical health care of mental health consumers. International journal of mental health nursing 2012;21(3):202-210.
- 8.0 8.1 Kaufman E, McDonnell M, Cristofalo M, Ries R. Exploring barriers to primary care fo patients with severe mental illness: frontline patient and provider accounts. Issues in mental health nursing 2012; 33(3): 172-180.
- 9.0 9.1 9.2 Goode D, Melby V, Ryan A. Zarządzanie pacjentami z potrzebami w zakresie zdrowia psychicznego: Debbie Goode i współpracownicy oceniają, czy personel jest przygotowany do zaoferowania opieki skoncentrowanej na osobie wszystkim osobom zgłaszającym się na oddziały ratunkowe. Emergency Nurse 2014;22(5):32-37.
- National Institute for Health and Care Excellence. Self-harming: The short-term physical and psychological management and secondary prevention of self-harming in primary and secondary care. 2014; Dostępne na stronie:http://www.nice.org.uk/guidance/cg16/chapter/1-guidance. Dostęp 6 listopada 2014.
- 11.0 11.1 11.2 Kool N, vanMeijel B, Koekkoek B, vanderBijl J, Kerkhof A. Improving communication and practical skills in working with inpatients who self-harming: a pre-test/post-test of the effects of training programme. Biomed central psychiatria; 2014: 14(64).
- 12,0 12,1 Stensrud T, Mjaaland T, Finset A. Komunikacja i zdrowie psychiczne w praktyce ogólnej: self-perceived learning needs and self-efficacy physicians’ self-perceived learning needs and self-efficacy. Mental Health Family Medicine; 2012: 9(3): 201-209
- 13.0 13.1 Światowa Organizacja Zdrowia. Obesity and Overweight. 2014; Dostępne na: http://www.who.int/mediacentre/factsheets/fs311/en/. Dostęp 11/08, 2014.
- You L, Sadler G, Majumdar S, Burnett D, Evans C. Physiotherapists’ perceptions of their role in the rehabilitation management of individuals with obesity. Physiotherapy Canada 2012;64(2):168-175.
- 15.0 15.1 15.2 Ferrante JM, Piasecki AK, Ohman-Strickland PA, Crabtree BF. Family physicians’ practices and attitudes regarding care of extremely obese patients. Obesity 2009;17(9):1710-1716.
- 16.0 16.1 National Institute for Health and Care Excellence. Obesity: Guidance on the prevention, identification, assessment and management of overweight and obesity in adults and children. 2006; Dostępne pod adresem: http://www.nice.org.uk/guidance/cg43/chapter/1-guidance. Dostęp 11/08, 2014.
- Gudzune KA, Beach MC, Roter DL, Cooper LA. Lekarze budują mniejszy rapport z otyłymi pacjentami. Obesity 2013;21(10):2146-2152.
- 18,0 18,1 18,2 18,3 Teixeira FV, Pais-Ribeiro JL, Maia, Ângela Rosa Pinho da Costa. Beliefs and practices of healthcare providers regarding obesity: a systematic review. Revista da Associação Médica Brasileira 2012;58(2):254-262.
- 19.0 19.1 Epstein L, Ogden J. A qualitative study of GPs’ views of treating obesity. British Journal of General Practice 2005;55(519):750-754.
- 20.0 20.1 Bleich SN, Bennett WL, Gudzune KA, Cooper LA. Impact of physician BMI on obesity care and beliefs. Obesity 2012;20(5):999-1005.
- 21,0 21,1 21,2 21,3 Fallowfield LJ, Jenkins VA, Beveridge HA. Truth may hurt but deceit hurts more: communication in palliative care [Prawda może boleć, ale oszustwo boli bardziej: komunikacja w opiece paliatywnej]. Palliat Med 2002 Jul;16(4):297-303.
- Rose JH, Radziewicz R, Bowmans KF, O’Toole EE. A coping and communication support intervention tailored to older patients diagnosed with late-stage cancer. Clin Interv Aging 2008;3(1):77-95.
- Black K. Health care professionals’ death attitudes, experiences, and advance directive communication behavior. Death Stud 2007;31(6):563-572.
- 24.0 24.1 Hjörleifsdóttir E, Carter DE. Communicating with terminally ill cancer patients and their families. Nurse Educ Today 2000;20(8):646-653.
- Clayton JM, Butow PN, Tattersall MH. When and how to initiate discussion about prognosis and end-of-life issues with terminally ill patients. J Pain Symptom Manage 2005;30(2):132-144.
- 26.0 26.1 Curtis JR, Patrick DL. Barriers to Communication About End-of-Life Care in AIDS Patients. Journal of general internal medicine 1997;12(12):736-741
- 27.0 27.1 27.2 27.3 27.4 Hordern A, Grainger M, Hegarty S, Jefford M, White V, Sutherland G. Discussing sexuality in the clinical setting: the impact of a brief training program for oncology health professionals to enhance communication about sexuality. Asia-Pacific Journal of Clinical Oncology 2009;5(1): 270-277
- 28.0 28.1 Brandenburg U, Bitzer J. The challenge of talking about sex: Znaczenie interakcji pacjent-lekarz. Maturitas 2009;63(2): 124-127
- 29.0 29.1 29.2 29.3 Gott M, Galena E, Hinchliff S, Elford, H. „Opening a can of worms”: GP and practice nurse barriers to talking about sexual health in primary care. Family Practice 2004;21(5): 528-536.
- 30.0 30.1 30.2 Macdowall W, Parker R, Nanchahal K, Ford C, Lowbury R, Robinson A, Sherrard J, Martins H, Fasey N, Wellings K. „Talking of sex”: Opracowanie i pilotaż narzędzia komunikacji w zakresie zdrowia seksualnego do stosowania w podstawowej opiece zdrowotnej. Patient Education and Counselling 2010;81; 332-337.
- Association of Reproductive Health Professionals.Talking to patients about sexuality and sexual health. https://www.arhp.org/publications-and-resources/clinical-fact-sheets/sexuality-and-sexual-health (dostęp 13 października 2014).
- 32.0 32.1 32.2 32.3 32.4 Duxbury J, Whittington R. Causes and management of patient aggression and violence: staff and patient perspectives. J Adv Nurs 2005;50(5):469-478.
- 33.0 33.1 Swain N, Gale C. A communication skills intervention for community healthcare workers: Spostrzegana agresja pacjentów ulega zmniejszeniu. Int J Nurs Stud 2014.
- 34,0 34,1 Pich J, Hazelton M, Sundin D, Kable A. Patient-related violence against emergency department nurses. Nurs Health Sci 2010;12(2):268-274.
- Whittington R, Shuttleworth S, Hill L. Violence to staff in a general hospital setting. J Adv Nurs 1996;24(2):326-333.
- National Audit Office. A Safer Place to Work: Protecting NHS Hospital and Ambulance Staff from Violence and Aggression. 2003; Dostępne pod adresem: http://www.nao.org.uk/report/a-safer-place-to-work-protecting-nhs-hospital-and-ambulance-staff-from-violence-and-aggression/. Dostęp 2 listopada 2014.
- 37,0 37,1 37,2 37,3 37,4 Hahn S, Hantikainen V, Needham I, Kok G, Dassen T, Halfens RJ. Patient and visitor violence in the general hospital, occurrence, staff interventions and consequences: a cross-sectional survey. J Adv Nurs 2012;68(12):2685-2699.
- Stubbs B, Rayment N, Soundy A. Physiotherapy students’ experience, confidence and attitudes on the causes and management of violent and aggressive behavior. Physiotherapy 2011;97(4):313-318
- Workforce and Facilities Team, Health and Social Care Information Centre (HSCIC). 2014; Dostępne na: http://www.hscic.gov.uk/catalogue/PUB14705/data-writ-comp-nhs-2013-2014-rep.pdf. Dostęp 25/11, 2014.
- 40.0 40.1 Stewart MA. Effective physician-patient communication and health outcomes: a review. CMAJ 1995 May 1;152(9):1423-1433.
- 41.0 41.1 41.2 Travaline JM, Ruchinskas R, D’Alonzo GE,Jr. Patient-physician communication: why and how. J Am Osteopath Assoc 2005 Jan;105(1):13-18.
- Ong LM, De Haes JC, Hoos AM, Lammes FB. Doctor-patient communication: a review of the literature. Soc Sci Med 1995;40(7):903-918.
- Haskard KB, White MK, Williams SL, DiMatteo MR, Rosenthal R, Goldstein MG. Physician and patient communication training in primary care: effects on participation and satisfaction . Health Psychol 2008 09;27(5):513-522.
- 44.0 44.1 44.2 Bundy C. Changing behaviour: using motivational interviewing techniques. J R Soc Med 2004;97 Suppl 44:43-47.
- 45.0 45.1 Pollak KI, Alexander SC, Coffman CJ, Tulsky JA, Lyna P, Dolor RJ, et al. Physician communication techniques and weight loss in adults: Project CHAT. Am J Prev Med 2010;39(4):321-328.
- Borrelli B, Riekert KA, Weinstein A, Rathier L. Brief motivational interviewing as a clinical strategy to promote asthma medication adherence. J Allergy Clin Immunol 2007;120(5):1023-1030.
- Parker PA, Baile WF, de Moor C, Lenzi R, Kudelka AP, Cohen L. Breaking bad news about cancer: patients’ preferences for communication. J Clin Oncol 2001 Apr 1;19(7):2049-2056
- 48.0 48.1 Baile WF, Buckman R, Lenzi R, Glober G, Beale EA, Kudelka AP. SPIKES – sześciostopniowy protokół przekazywania złych wiadomości: zastosowanie do pacjenta z chorobą nowotworową. Oncologist 2000;5(4):302-311.
- Back AL, Trinidad SB, Hopley EK, Arnold RM, Baile WF, Edwards KA. What patients value when oncologists give news of cancer recurrence: commentary on specific moments in audio-recorded conversations. Onkolog 2011;16(3):342-350.
- 50,0 50,1 50,2 Wand TC, Coulson K. Zero tolerancji: polityka sprzeczna z aktualną opinią na temat agresji i zarządzania przemocą w opiece zdrowotnej. Australasian Emergency Nursing Journal 2006;9(4):163-170.
- Gillespie GL, Gates DM, Miller M, Howard PK. Workplace violence in healthcare settings: risk factors and protective strategies. Rehabilitation nursing 2010;35(5):177-184.
- Davidson R, Mills M. Cancer patients’ satisfaction with communication, information and quality of care in a UK region. European journal of cancer care 2005;14(1):83-90.
- Kao L, Moore G. The violent patient: clinical management, use of physical and chemical restraints, and medicolegal concerns. Emerg Med Prac 1999;1(6):1-24.
- 54.0 54.1 NHS. SBAR-Situation-Background-Assessment-Recommendation 2009. http://www.institute.nhs.uk/quality_and_service_improvement_tools/quality_and_service_improvement_tools/sbar_-_situation_-_background_-_assessment_-_recommendation.html (dostęp 12 listopada 2014 r.)
- Powell SK.SBAR – It’s Not Just Another Communication Tool.Professional Care Management 2007;12(4):195-196. http://journals.lww.com/professionalcasemanagementjournal/Citation/2007/07000/SBAR_It_s_Not_Just_Another_Communication_Tool.1.aspx (dostęp 12 listopada 2014)
- Houston N, Mondoa C. Using SBAR to improve clinical communication between cardiology outpatients and primary care teams. NHS Quality Improvement Scotland 2009. http://yhhiec.org.uk/wp-content/uploads/2011/10/Using-SBAR-to-improve-clinical-communication-between-cardiology-outpatients-and-primary-care-teams-PSC-2010-68.pdf (dostęp 12 listopada 2014)
- Velji K, Baker GR, Fancott C, Anderoli A, Boaro N, Tardi G, Aimone E, Sinclair L. Effectiveness of an Adapted SBAR Communication Tool for a Rehabilitation Setting . Healthcare Quarterly 2008;11(3):72. http://www.longwoods.com/content/19653 (dostęp 12 listopada 2014).