Los cuerpos extraños de la superficie ocular son una forma frecuente de traumatismo ocular, que representan aproximadamente el 40% de todos los traumatismos oculares y son responsables de casi el 2% de todas las visitas a los servicios de urgencias.1 Por lo general, los pacientes acuden a la clínica con una historia muy clara de haber sido golpeados en el ojo con un material extraño, pero en ocasiones no tienen más historia que una irritación de aparición reciente. El material puede ser metálico, de vidrio, de piedra u orgánico y, hasta cierto punto, el tipo debería ayudar a determinar el curso del tratamiento. Aunque los pacientes a menudo sufren graves molestias, el nivel de morbilidad que se observa como resultado de una lesión por cuerpo extraño suele ser leve.
Aunque el diagnóstico real de un cuerpo extraño en la córnea suele ser fácil de alcanzar, el tratamiento de estas lesiones justifica algo más que una respuesta instintiva. Al igual que con cualquier lesión ocular, las consideraciones diagnósticas y terapéuticas con los cuerpos extraños corneales deben incluir el diagnóstico de la naturaleza precisa de la lesión, la evaluación de su capacidad para tratar la lesión en la fase aguda sin empeorar el curso y, dada la naturaleza del cuerpo extraño, la anticipación y el tratamiento de cualquier secuela a largo plazo.
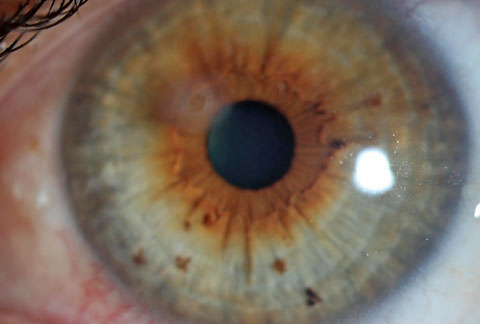
Este paciente fue remitido para la evaluación de la cicatriz causada por un cuerpo extraño y la eliminación del anillo de óxido. Haga clic en la imagen para ampliarla.
Identificación de la(s) causa(s)
Antes de eliminar simplemente el agente agresor, es importante evaluar cuidadosamente el estado general del ojo, la naturaleza del cuerpo extraño y la profundidad de la lesión. Las características específicas del paciente y del material tienen el potencial de aumentar el riesgo de complicaciones y deben conformar el curso del tratamiento a corto y largo plazo.
Es fácil dejarse llevar por la emoción de identificar un problema y ofrecer un tratamiento; sin embargo, antes de que se extraiga un cuerpo extraño y se cierre el caso, es necesario evaluar cuidadosamente el ojo afectado para asegurarse de que no existen cuerpos extraños secundarios en la superficie ocular y de que no hay signos de un cuerpo extraño intraocular retenido. Los clínicos deben evaluar cuidadosamente el segmento anterior y escudriñar la córnea, así como la conjuntiva bulbar y palpebral con y sin colorante de fluoresceína, lo que pondrá de manifiesto las zonas de alteración epitelial. La evaluación de la córnea debe descartar cualquier laceración sutil de espesor total (que, en el caso de cuerpos extraños pequeños, puede ser autosellante debido al calor de una lesión penetrante). Las anomalías del iris y de las pupilas, incluso un iris sutilmente puntiagudo, también indican un posible cuerpo extraño intraocular retenido y deben motivar la realización de una gonioscopia (después de que se hayan retirado los cuerpos extraños y el globo esté relativamente patente con una cámara anterior formada y una presión intraocular normal).
Aunque la cámara anterior tendrá a menudo una sutil iritis traumática, si esta iritis sigue siendo crónica después de la extracción del material, esto es un fuerte indicador de material intraocular retenido, lo que hace necesario un examen más detallado. Cualquier alteración del cristalino o de la cápsula dará lugar a un desarrollo casi inmediato y significativo de cataratas, lo que también indica una penetración intraocular y orienta la evaluación. Si existen estos indicadores de material intraocular, el paciente debe ser dilatado en la visita inicial.
El clínico también debe conocer los antecedentes oftalmológicos del paciente. Las cirugías corneales previas, en particular el LASIK, pueden influir en el pronóstico cuando se trata de un cuerpo extraño que ha penetrado en la interfaz del colgajo. En este caso pueden surgir problemas de crecimiento epitelial. También hay que tener en cuenta a los pacientes de queratoplastia, ya que podría producirse una ruptura de la interfaz con una extracción agresiva, especialmente en los trasplantes relativamente recientes. Estos pacientes tienen un mayor riesgo de sobreinfecciones resistentes a los fármacos.

Esta OCT corneal del paciente de la primera imagen muestra una cicatrización corneal significativa demasiado profunda para la PTK. Este caso pone de relieve cómo el uso agresivo de un cepillo Alger para eliminar el óxido puede provocar una cicatriz corneal importante.
Naturaleza del cuerpo extraño
La composición del cuerpo extraño suele estar relacionada con el historial específico en el momento de la lesión. Los antecedentes de soldadura y esmerilado producirán cuerpos extraños metálicos, las herramientas de golpeo producirán objetos de piedra/cerámica o metálicos y las lesiones de jardinería (a menudo causadas por recortadoras de hilo) implicarán material orgánico o pétreo (aunque el material pétreo en estos casos debe tratarse de forma similar al material orgánico, en lo que respecta al riesgo de infección).
Por último, las tarántulas como mascotas, aunque se encuentran con poca frecuencia, son una fuente bien descrita de cuerpos extraños en la superficie ocular, ya que los pelos de sus patas pueden acabar periódicamente en la superficie ocular cuando un paciente que ha manipulado recientemente a su mascota se frota los ojos. Estas fibras tienen púas y pueden incrustarse fácilmente en la córnea, así como en la conjuntiva.
Como en el caso de cualquier cuerpo extraño, las principales consideraciones sobre el material incluyen la formación de óxido corneal con material ferroso metálico, el riesgo de infección con material orgánico o el riesgo de contaminación con material fúngico o especies de bacterias atípicas cuando el material procede de una fuente ambiental poco clara.
Los clínicos deben evaluar cuidadosamente la profundidad del cuerpo extraño antes de extraerlo, ya que el vidrio, la cerámica o la piedra profundos no necesitan ser extraídos si no impactan en la visión, y el material metálico u orgánico muy profundo probablemente deba ser derivado a un especialista debido al riesgo de penetración y cicatrización avanzada.
Aunque puede parecer sencillo evaluar la profundidad, en muchos casos puede ser difícil delimitar claramente el nivel de penetración; por ello, se justifica un examen minucioso con una sección óptica fina. En los casos poco claros, la OCT corneal puede demostrar claramente las zonas de penetración.
La profundidad de la lesión también debe considerarse antes de utilizar una fresa de cepillo de Alger en los anillos de óxido de la córnea. Se ha informado ampliamente de que las fresas de cepillo de Alger tienen un embrague sensible a la presión que evitará que el mecanismo penetre en la membrana de Bowman; sin embargo, si el propio cuerpo extraño está penetrando en la membrana de Bowman, ya no hay una resistencia eficaz para iniciar el tope, lo que puede provocar una amplia cicatrización si se utiliza de forma agresiva.
En los casos de lesiones penetrantes, debe estabilizar el globo terráqueo y luego remitirlo para su evaluación por un especialista.
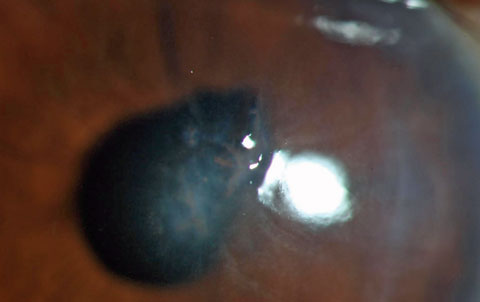
Cuerpo extraño profundamente retenido en el estroma por una desbrozadora de hilo. Obsérvese la distorsión de la pupila, que indica que la lesión fue penetrante y destaca la posibilidad de un cuerpo extraño intraocular retenido. Dada la naturaleza de la lesión, existe un riesgo significativo de queratitis microbiana o endoftalmitis.
La lesión aguda
Salvo que se trate de un cuerpo extraño penetrante o inerte/profundo, el material debe extraerse con el paciente bajo anestesia tópica en la clínica. Con una buena cooperación del paciente, esto es posible sin un espéculo del párpado, pero cuando el blefaroespasmo es intenso, los clínicos deben utilizar un espéculo. En casos muy superficiales, el material puede limpiarse simplemente con un aplicador con punta de algodón. En casos más profundos, son necesarios medios más invasivos.
Dependiendo de las preferencias del médico, hay una serie de dispositivos aceptables para la extracción de un cuerpo extraño corneal: pinza de golf, pinzas de joyero, sonda magnética o agujas de pequeño calibre. Todos los instrumentos deben ser estériles. El objetivo es la eliminación total del material y de cualquier partícula pequeña que quede tras la extracción del cuerpo extraño primario. Sin embargo, la disrupción del estroma conducirá a la formación de cicatrices, y las disrupciones amplias aquí deben limitarse cuando no sean necesarias.
Cualquier cuerpo extraño que contenga hierro provocará la deposición de óxido en la córnea adyacente poco después de entrar en contacto con la superficie ocular. El mecanismo probablemente implica la respuesta inmunitaria a un cuerpo extraño ferroso en contraposición a la simple inoculación y difusión, y no está relacionado con el estado térmico del cuerpo extraño.2
Independientemente del origen fisiológico preciso de los anillos de óxido corneales, su presencia a menudo inducirá una inflamación y ralentizará la cicatrización y dará lugar a una necrosis estromal localizada, a diferencia de las otras numerosas formas de depósitos de hierro que se producen dentro de la córnea, como las líneas de Hudson-Stahli, las líneas de Stocker y los anillos de Fleicher. Por lo general, éstos deben eliminarse lo más exhaustivamente posible cuando se encuentran.3,4 Al igual que con la eliminación del propio cuerpo extraño, la eliminación del anillo de óxido puede llevarse a cabo con varios dispositivos diferentes, siendo los más populares una aguja de pequeño calibre y una fresa oftálmica. Los estudios clínicos muestran una eliminación más uniforme y completa del óxido con la fresa en comparación con la eliminación manual con una aguja, y también facilita una cicatrización más rápida; sin embargo, un modelo animal de eliminación de anillos de óxido mostró una tendencia a una cicatrización más profunda cuando se utilizó la fresa.1,5 De nuevo, aunque la eliminación del óxido corneal ayudará a facilitar una respuesta de cicatrización rápida, la aplicación generalizada de la fresa en el estroma puede provocar una cicatrización significativa. La eliminación de todo el material de óxido a lo largo de varias visitas, ya que el material de óxido más periférico puede migrar superficialmente, puede ser preferible cuando el anillo es grande y profundo y parte del material no se puede eliminar fácilmente. Durante este período, el óxido que no obstaculiza la cicatrización de la córnea puede dejarse en su lugar.6
Una vez que se ha eliminado el cuerpo extraño y cualquier anillo de óxido, el paciente debe recibir un tratamiento similar al de los pacientes con una abrasión corneal. Deben aplicarse antibióticos tópicos en todos los casos. Mientras que los antimicrobianos oftálmicos genéricos son aceptables en los casos sin antecedentes preocupantes, en aquellos con antecedentes preocupantes se debe prescribir una fluoroquinolona de nueva generación. En estos casos, generalmente prefiero Vigamox (moxifloxacina 0,5%, Alcon) debido a su falta de conservante. Aunque los clínicos deben ser conscientes del riesgo de infección fúngica y ampliar los intervalos de seguimiento y el curso de seguimiento total en el entorno de los cuerpos extraños de alto riesgo, el tratamiento con un antifúngico profiláctico no está justificado en la mayoría de los casos.
Para la comodidad, la cicloplejía puede ser útil y la dosificación limitada con AINE oftálmicos tópicos también puede reducir el dolor, aunque estas gotas pueden provocar ocasionalmente problemas de cicatrización de la córnea. También puede utilizarse una lente de contacto vendada hasta el cierre del defecto epitelial. Podría utilizarse una terapia más avanzada con tejido amniótico, pero no es necesaria en la mayoría de los casos. Por lo general, no debe utilizarse un corticoide (solo o como combinación de antibióticos y esteroides tópicos) en los casos de cuerpo extraño corneal orgánico (incluso con iritis traumática) hasta que el epitelio haya cicatrizado, debido al riesgo de potenciar una infección grave. En los casos en los que la cicatrización que limita la visión es una preocupación, se puede aplicar tejido amniótico, ya que puede ayudar a mitigar el riesgo de cicatrización superficial en cierta medida. El seguimiento debe producirse poco después para garantizar una cicatrización adecuada y permitir la retirada de una lente de contacto blanda vendada cuando se utilice.
Consideraciones posteriores al traumatismo
Las consideraciones de seguimiento de los cuerpos extraños corneales deben incluir también el tratamiento de cualquier secuela que pueda surgir. Para permitir el diagnóstico oportuno de las complicaciones, además del seguimiento uno o dos días después de la lesión, los clínicos deben hacer un seguimiento aproximadamente una semana después, aunque estas recomendaciones pueden variar según el caso. Los problemas que se desarrollan días y meses después de la lesión original pueden ser tan mundanos como un ojo que cicatriza mal o tan importantes como una queratitis microbiana. Ocasionalmente, un cuerpo extraño y su extracción pueden dejar una cicatriz visualmente significativa, que debe ser evaluada por su capacidad de ser eliminada.
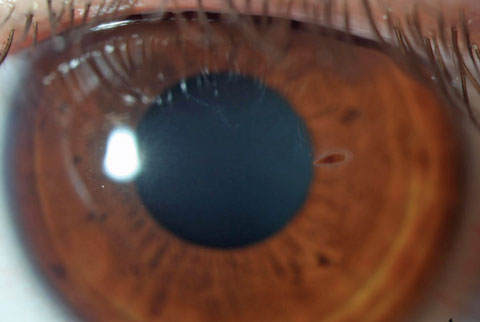
El cuerpo extraño corneal de semillas vegetales conlleva un mayor riesgo de queratitis fúngica microbiana. Haga clic en la imagen para ampliarla.
¿Qué puede salir mal?
A veces, los pacientes a los que se les extrae un cuerpo extraño presentan en el seguimiento complicaciones, como:
Herida que no cicatriza. En casi todos los casos, los defectos epiteliales de los cuerpos extraños corneales cicatrizan rápidamente y sin complicaciones una vez que se ha retirado el cuerpo extraño y cualquier anillo de óxido. La falta de cicatrización se produce normalmente cuando el depósito de óxido de la córnea no se ha eliminado lo suficiente y da lugar a una zona de necrosis. En este punto, un cepillo de Alger o una aguja de pequeño calibre suelen eliminar más fácilmente el óxido corneal residual en comparación con la visita inicial. También se debe desbridar cualquier tejido necrótico, que también retrasa la epitelización. Si no está seguro de si se trata de tejido necrótico o de un infiltrado, que puede tener un aspecto similar (aunque se comporta de forma muy diferente cuando se desbrida mecánicamente: el tejido necrótico suele ser más blando y se desbrida con más facilidad que un infiltrado), sería adecuado cultivar el material en un hisopo preenvasado. En los casos en los que no hay necrosis ni restos de óxido corneal, la neurotrofia, la exposición o la enfermedad grave de la superficie ocular podrían ser los culpables, ya que cada uno de ellos puede ralentizar la cicatrización y deben evaluarse y tratarse cuidadosamente. Aunque no son necesarias en la mayoría de los casos de cuerpos extraños corneales, en cualquier defecto corneal que no cicatrice, una membrana amniótica sin sutura es una gran opción para acelerar las cosas. Es necesario continuar con la terapia antibiótica a dosis efectivas mientras persista el defecto epitelial.
Infección. El traumatismo no quirúrgico de la superficie ocular es el mayor factor de riesgo de queratitis infecciosa en los países en desarrollo y también es responsable de una proporción significativa de casos en los Estados Unidos. La infección fúngica tiene una asociación bien conocida con los traumatismos corneales por materia vegetal, pero otras etiologías infecciosas, como las micobacterias no tuberculosas, Nocardia y Acanthameoba, están ampliamente distribuidas en el medio ambiente y se asocian a traumatismos externos. Las lesiones por cuerpos extraños de origen sospechoso deben ser seguidas de cerca durante un período más largo y probablemente deben ser tratadas con antibióticos más potentes que las que provienen de material más limpio. Las infiltraciones que se desarrollan a partir de sitios de traumas externos deben cultivarse y tratarse agresivamente, o remitirse a un especialista, ya que en muchos de estos casos se trata de un organismo atípico.
Erosión corneal recurrente (ECR). Se trata de una entidad clínica frecuente que suele asociarse a un traumatismo, en la mayoría de los casos una laceración superficial del epitelio corneal y de la membrana de Bowman por una uña. Dada la etiología traumática compartida, una lesión por cuerpo extraño en la córnea puede parecer una fuente probable para el desarrollo del RCE. Sin embargo, la realidad es que los cuerpos extraños rara vez causan esta afección. La razón de esta diferencia tiene que ver con la profundidad de la lesión y la fisiopatología del RCE. Cualquier lesión que elimine el epitelio pero no afecte a la membrana de Bowman sanará sin problemas. Cualquier lesión que elimine el epitelio y altere irregularmente la membrana de Bowman, pero que no altere el estroma, tiene una mayor probabilidad de dar lugar a un RCE, ya que en estos casos se alteran los complejos de anclaje epiteliales. Sin embargo, cualquier lesión que altere irregularmente el epitelio, la membrana de Bowman y el estroma tiene una baja tasa de RCE debido a la cicatrización asociada a la activación de los queratocitos (que se produce en los casos de traumatismo del estroma). Esto conduce al fortalecimiento de la adhesión epitelio-estroma y a un bajo riesgo de RCE. En la mayoría de los casos, los cuerpos extraños corneales penetran hasta el estroma, por lo que hay muy poca asociación con el RCE.

Un pequeño trozo de cristal retenido está presente en el estroma medio. El material está fuera del eje visual y es inerte, por lo que puede dejarse solo.
Cicatrices postraumáticas
La cicatrización se produce en todos los casos de lesión estromal y debe esperarse algún grado de la misma tras la extracción del cuerpo extraño. En muchos casos de pequeñas lesiones focales, esta cicatrización no afecta a la visión en un grado significativo, incluso cuando el eje visual está involucrado. Sin embargo, en ocasiones, con una lesión de cuerpo extraño grande y generalizada (como la que se produce por la rotura de un cristal) o profunda, la cicatrización del estroma puede ser importante y puede producirse una alteración de la visión. En estos casos, se pueden considerar opciones quirúrgicas. Para cualquier cirugía, es mejor que el paciente espere un mínimo de seis meses después de la lesión para permitir que el ojo sane completamente. Si la visión o las medidas queratométricas cambian significativamente durante este periodo, el paciente debe esperar otros seis meses; para cualquier arreglo quirúrgico es importante tener una córnea relativamente estable. Una vez que la córnea se estabiliza, las opciones quirúrgicas a considerar incluyen: trasplante de córnea; queratoplastia penetrante (PK) o queratoplastia lamelar anterior profunda (DALK) para las cicatrices corneales centrales profundas; o queratectomía fototerapéutica (PTK) para las cicatrices estromales anteriores.
Aunque el trasplante para una cicatriz de cuerpo extraño es infrecuente, la PTK se utiliza con frecuencia en esta capacidad. La PTK utiliza el láser excimer para eliminar el tejido corneal y puede tratar con bastante eficacia la opacidad superficial o incluso las zonas de astigmatismo corneal irregular, ambas fuentes frecuentes de pérdida de visión por cicatrices corneales. En la mayoría de los casos, al igual que con la PRK tradicional, el centro quirúrgico no eliminará tejido más allá de un lecho estromal residual de 300 µm a 350 µm, por lo que las cicatrices deben ser anteriores. Además, como el procedimiento provoca la eliminación de tejido corneal, se produce un efecto de aplanamiento, que reduce la miopía o aumenta la hipermetropía, una característica que puede ser útil en algunos casos y un inconveniente en otros. Los tratamientos antihiperópicos pueden utilizarse cuando este desplazamiento no es deseable, pero los tratamientos láser para la hipermetropía no son tan precisos ni eficaces a largo plazo como los tratamientos para la miopía.
También hay que tener en cuenta que cualquier aplicación de excimer para el astigmatismo irregular secundario a una cicatriz tiene resultados menos precisos y el asesoramiento adecuado al paciente sobre el objetivo del procedimiento (reducir, pero quizás no eliminar, la irregularidad) es crucial. Como parte de la preparación de estos pacientes, puede ser útil una sobre-refracción con esferocilindros rígidos permeables al gas (RGP) para determinar la cantidad de visión reducida por la irregularidad corneal (que el RGP corregirá) o la opacidad (que el RGP no corregirá) y puede ayudar a guiar la toma de decisiones quirúrgicas.
Para las cicatrices profundas o de espesor total, la PK y la DALK pueden ser opciones a considerar. Dado el coste de la cirugía, la duración de la recuperación, el riesgo de complicaciones y el incierto punto final refractivo, la PK y la DALK deben reservarse para las cicatrices visualmente significativas que no pueden corregirse con una RGP.
Dada la frecuencia con la que se producen las lesiones por cuerpos extraños en la córnea, la mayoría de los OO están bien versados en su manejo, aunque si no se está acostumbrado a realizar manipulaciones manuales en el ojo, o no se ha tratado uno de estos casos en el tiempo, se pueden pasar por alto algunos aspectos más sutiles de su cuidado. Al igual que con el tratamiento de cualquier lesión ocular aguda, es importante tener en cuenta tanto las consideraciones agudas (material, profundidad, grado de compromiso del tejido ocular) como las crónicas (posibilidad de cicatrización, infección y mala cicatrización) antes de iniciar el tratamiento para garantizar los mejores resultados y las expectativas adecuadas de los pacientes.
El Dr. Bronner es optometrista en el Pacific Cataract Laser Institute de Kennewick, Wash.
1. Bowes Hamill M. Mechanical Injury. En: Krachmer JH, Mannis MJ, Holland EJ. eds. Cornea. 2nd ed. St: Mosby;2004:749-76.
2. Dilly N. What is a Rust Ring. Cornea. 2012;31:1355-7
3. Jauamanne DGR, Bell RWD. Lesiones no penetrantes por cuerpos extraños en la córnea: factores que afectan al retraso en la rehabilitación de los pacientes. Journal of Accident and Emergency Medicine. 1994;11:195-7.
4. Brown N, Clemett R, Grey R. Corneal rust removal by electric drill. Br J Ophthalmol. 1975;59: 586-9.
5. Sigurdsson H, Hanna I, Lockwood AJ, Longstaff S. Remoción de anillos de óxido, comparando el taladro eléctrico y la aguja hipodérmica. Eye. 1987;1:430-2.
6. Liston RL, Olson RJ, Mamalis N. A comparison of rust-ring removal methods in a rabbit model: small-gauge hypodermic needle versus electric drill. Annals of Ophthalmology. 1991;23:24-7.
7. Rapuano C, Luchs JI, Kim T. Anterior Segment Trauma. En: Anterior Segment; The Requisites in Ophthalmology. Mosby;2000:115-118.