
La creciente prevalencia de la obesidad está impulsando un mayor enfoque en su papel en la promoción de la enfermedad cardiovascular. Las estimaciones de la prevalencia ajustada por edad de la obesidad y la obesidad severa aumentaron significativamente entre los adultos, pero no entre los niños y adolescentes, en los Estados Unidos entre 2001-2004 y 2013-2016.1,2 Durante 2013-2016, el 38,9 por ciento de los adultos tenía obesidad y el 7,6 por ciento tenía obesidad severa.2 Las estimaciones de prevalencia de la obesidad y la obesidad severa en los niños y adolescentes durante ese período fueron 17,8 por ciento y 5,8 por ciento, respectivamente.2
La Asociación de Medicina de la Obesidad define la obesidad como una enfermedad crónica, recidivante, multifactorial y neuroconductual, en la que un aumento de la grasa corporal promueve la disfunción del tejido adiposo y las fuerzas físicas anormales de la masa grasa, lo que da lugar a consecuencias adversas para la salud metabólica, biomecánica y psicosocial.3
Aumento del riesgo de enfermedades cardiovasculares
La obesidad se ha asociado sistemáticamente con un mayor riesgo de enfermedades metabólicas y cardiovasculares. «Un aumento de la grasa corporal puede contribuir directamente a la enfermedad cardíaca a través del agrandamiento auricular, el agrandamiento ventricular y la aterosclerosis», dice Harold Bays, MD, FACC. Además, el aumento de la grasa corporal contribuye indirectamente a la enfermedad cardíaca, «a través de la promoción de la apnea del sueño, la enfermedad tromboembólica y la aparición o el empeoramiento de las enfermedades metabólicas que son los principales factores de riesgo de enfermedad cardiovascular, incluyendo la dislipidemia, la diabetes tipo 2, la presión arterial alta y el síndrome metabólico», dice Bays.
En el Estudio de Riesgo Cardiovascular en Jóvenes Finlandeses, la medición repetida de la altura y el peso de los participantes entre 1980 y 2011 mostró que las trayectorias de empeoramiento o persistencia de la obesidad se asociaron con un mayor riesgo de enfermedad cardiovascular en la edad adulta.4 Los participantes que redujeron su elevado índice de masa corporal (IMC) en la infancia hasta niveles normales tuvieron un riesgo similar de dislipidemia e hipertensión en comparación con los que nunca fueron obesos o tuvieron sobrepeso. Otro estudio demostró que un aumento del IMC entre los siete años y el inicio de la edad adulta se asociaba a un mayor riesgo de diabetes de tipo 2.5
«… el aumento de la grasa corporal contribuye indirectamente a la enfermedad cardíaca, a través de la promoción de la apnea del sueño, la enfermedad tromboembólica y la aparición o el empeoramiento de las enfermedades metabólicas que son los principales factores de riesgo de las enfermedades cardiovasculares, incluyendo la dislipidemia, la diabetes de tipo 2, la hipertensión arterial y el síndrome metabólico.» – Harold Bays, MD, FACC
Un estudio de cohorte longitudinal de 67.278 participantes, la mitad de ellos con obesidad, descubrió que aquellos con obesidad eran significativamente más propensos a tener hipertensión y diabetes. A lo largo de ocho años de seguimiento, la obesidad estaba fuertemente asociada a un nuevo diagnóstico de fibrilación auricular tras controlar la edad, el sexo, la hipertensión y la diabetes.6 En 2015, un IMC elevado era responsable de cuatro millones de muertes en el mundo.7 Un análisis de los datos de 3310 pacientes del estudio TOPCAT descubrió que el riesgo de mortalidad por todas las causas era significativamente mayor en los pacientes con insuficiencia cardíaca con fracción de eyección preservada (ICFpEF) con obesidad abdominal que en aquellos sin obesidad abdominal.8
Patogenia de la obesidad
La etiología de la obesidad es multifactorial. Los factores que contribuyen a su patogénesis son genéticos, ambientales, socioculturales, fisiológicos, médicos, conductuales y epigenéticos.
- Se han identificado más de 140 regiones cromosómicas genéticas relacionadas con la obesidad. Los genes relacionados con el IMC y la adiposidad general se expresan en gran medida en el sistema nervioso central.7
- Se cree que los genes de la obesidad actúan dentro del regulador homeostático hipotalámico del equilibrio energético y dentro de los circuitos neuronales relacionados con la toma de decisiones basada en la recompensa, el aprendizaje y la memoria, el descuento diferido y la orientación espacial.7
- El aumento del riesgo epigenético de padecer obesidad en la edad adulta también puede transmitirse a las generaciones futuras.7
- Otros factores son la interrupción del sueño, el estrés mental, la disfunción neurológica, las infecciones víricas y la inflamación.3
- Las interacciones entre los factores causantes pueden conducir a un aumento excesivo de peso y a la obesidad.7
La microbiota intestinal también desempeña un papel en la promoción del aumento de la adiposidad. La señalización proinflamatoria generada en respuesta al lipopolisacárido bacteriano puede afectar a los centros cerebrales neuroconductuales y afectar negativamente a la función de los adipocitos, lo que conduce a la adiposopatía y a un mayor riesgo de enfermedad metabólica.3
Algoritmo de la obesidad3
Evaluación integral
- Historia médica, de actividad física y de nutrición, incluyendo patrones de alimentación, intentos de pérdida de peso y un diario de alimentos y bebidas
- Examen físico, incluyendo altura, peso, presión arterial, análisis de la composición corporal, medición de la cintura
- Evaluar la presencia de obesidad, adiposopatía y enfermedad de la masa grasa: IMC, porcentaje de grasa corporal, perímetro de la cintura, Sistema de Estadificación de la Obesidad de Edmonton
- Análisis de sangre relevantes para la adiposidad, incluyendo glucosa en sangre en ayunas, hemoglobina A1c, niveles de lípidos en ayunas y enzimas hepáticas
- Pruebas de laboratorio generales e individualizadas
- Pruebas de diagnóstico individualizadas, incluyendo estudios de composición corporal, de imagen, del sueño y metabólicos
Principios del tratamiento
- Tratar la disfunción de los adipocitos y del tejido adiposo, que trata la adiposopatía
- Tratar el exceso de grasa corporal, que trata la enfermedad de la masa grasa
- Tratar las enfermedades debidas al aumento de la grasa corporal y sus consecuencias adversas metabólicas y biomecánicas puede mejorar la salud del paciente, su calidad de vida, el peso corporal y la composición corporal
Plan de tratamiento individualizado
- Manejar las causas secundarias y coadyuvantes de la adiposopatía y la enfermedad de la masa grasa
- Manejar los medicamentos concomitantes que puedan alterar el peso corporal
- Terapia nutricional: Utilizar restricción calórica, restricción de hidratos de carbono, llevar un diario de comidas, programas de dietas muy bajas en calorías
- Actividad física: Dar prescripción de ejercicio, utilizar podómetros, disminuir el tiempo de sedentarismo, objetivo inicial de 150 minutos por semana de actividad física de intensidad moderada
- Asesoramiento: Eliminar el sesgo y el estigma del proveedor, identificar el autosabotaje, desarrollar un fuerte apoyo, abordar el manejo del estrés, la optimización del sueño, otro apoyo psicológico según sea necesario
- Farmacoterapia: Utilizar como parte del programa integral
- Cirugía bariátrica si es necesario
- Considerar la derivación a un especialista en medicina de la obesidad
Adiposopatía
La adiposopatía se refiere al aumento patogénico de las células adiposas y del tejido adiposo que da lugar a anormalidades anatómicas y funcionales, que conducen a la enfermedad metabólica y al aumento del riesgo de enfermedad cardiovascular. «Dado que el tejido adiposo no tiene menos potencial de enfermedad que cualquier otro órgano del cuerpo, el término adiposopatía pretende identificar la patología del órgano del tejido adiposo de forma similar a las ‘opatías’ de otros órganos del cuerpo», dice Bays. En concreto, la adiposopatía se define como una disfunción de los adipocitos y del tejido adiposo causada por un balance calórico positivo y un estilo de vida sedentario en individuos genética y ambientalmente susceptibles.9
Las manifestaciones anatómicas de la adiposopatía incluyen:
- Hipertrofia adipocitaria
- Aumento de la adiposidad visceral, pericárdica, perivascular y otras periorganas
- Crecimiento del tejido adiposo más allá de su suministro vascular con isquemia, muerte celular e inflamación
- Aumento de las células inmunitarias del tejido adiposo
- Depósitos de grasa ectópica en otros órganos9
Las manifestaciones fisiopatológicas de la adiposopatía incluyen:
- Deterioro de la adipogénesis
- Disfunción patológica de los organelos de los adipocitos
- Aumento de los ácidos grasos libres circulantes
- Respuestas endocrinas e inmunitarias patógenas del tejido adiposo
- Interacción patógena con otros órganos9
Estos cambios anatómicos y fisiopatológicos dan lugar a diversas manifestaciones clínicas, entre las que se encuentran la hiperglucemia, la resistencia a la insulina, la hipertensión, la dislipidemia adiposopática, el síndrome metabólico, la aterosclerosis y una serie de otras patologías. En su revisión de los cambios adiposopáticos que se producen con el aumento de la grasa corporal, Bays escribió: «Una aplicación clínica de la navaja de Ockham sugiere que la adiposopatía es la causa principal de la mayoría de los casos de enfermedades metabólicas, como los niveles elevados de glucosa, la hipertensión arterial y la dislipidemia, así como de la mayoría de los casos de enfermedades cardiovasculares».9
Obesidad e inflamación en las enfermedades cardiovasculares
 Haga clic en la imagen para verla más grande.
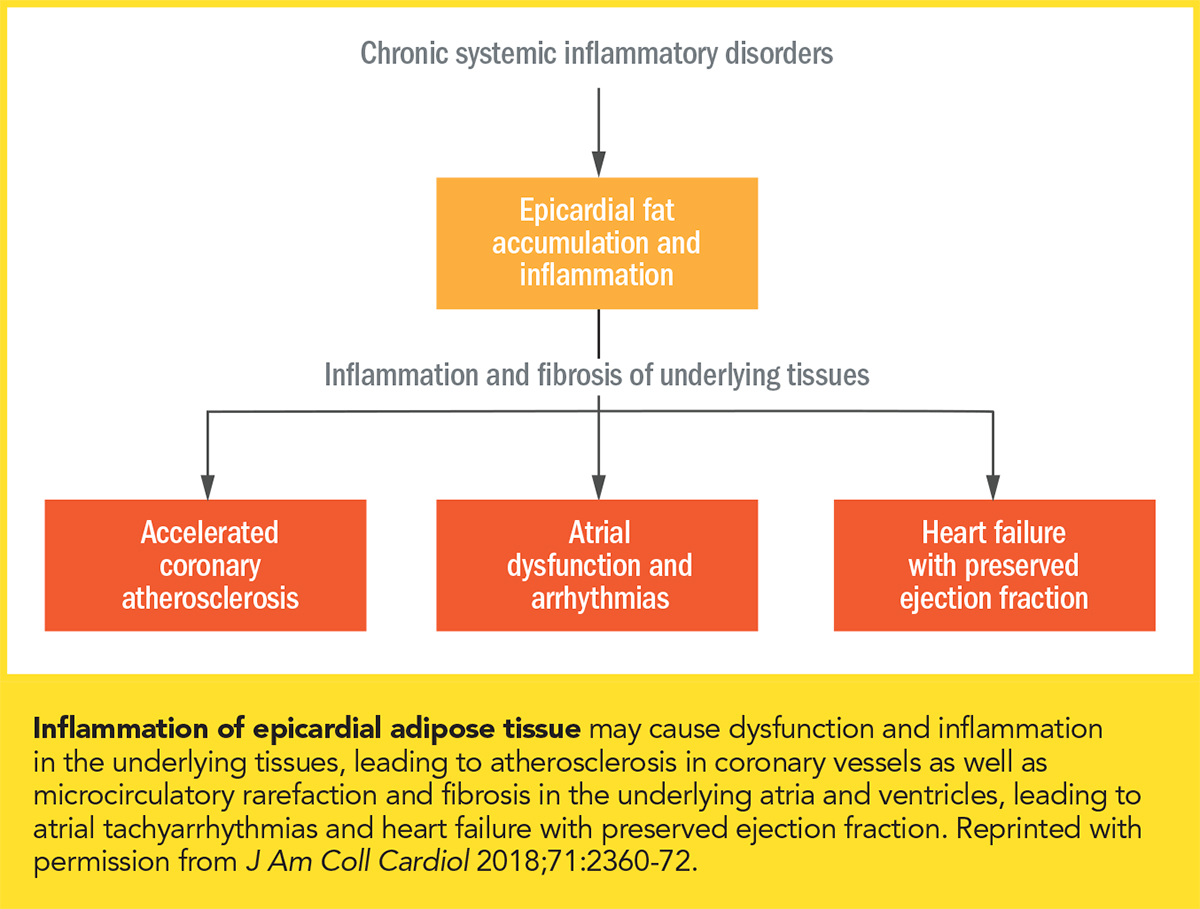
Haga clic en la imagen para verla más grande. La obesidad promueve la inflamación sistémica, y la inflamación puede impulsar la adipogénesis. En las personas con obesidad se ha observado una inflamación sistémica crónica, junto con una mayor acumulación de tejido adiposo epicárdico.10 «La mayoría de los cardiólogos están familiarizados con el modelo de aterosclerosis ‘de dentro a dentro’, en el que las lipoproteínas aterogénicas en la circulación quedan atrapadas en el subendotelio y generan una reacción inflamatoria que promueve la placa ateromatosa», afirma Bays. «Cada vez se reconoce más que la ‘grasa enferma’ adiposa que rodea al corazón también puede transmitir respuestas inflamatorias que promueven la enfermedad cardíaca. Esto se denomina a veces el modelo «de fuera a dentro» de la aterosclerosis.»
La inflamación sistémica promueve la expresión de un fenotipo proinflamatorio en la grasa epicárdica, especialmente en el tejido adiposo que rodea las arterias coronarias. La inflamación crónica y la acumulación de grasa epicárdica están fuertemente asociadas a la presencia, gravedad y progresión de la enfermedad arterial coronaria, independientemente de la adiposidad visceral.10 Los adipocitos epicárdicos normales son similares a los adipocitos del tejido adiposo marrón, que queman ácidos grasos y nutren los tejidos adyacentes. Segregan adiponectina, que minimiza la inflamación y la fibrosis en las arterias coronarias y el miocardio. En cambio, la grasa epicárdica de los obesos es más propensa a la lipólisis, lo que provoca la liberación de ácidos grasos y la inflamación reactiva. En la obesidad, se reduce la secreción de adiponectina de la grasa epicárdica y se liberan adipocinas proinflamatorias que promueven la infiltración de macrófagos, la destrucción de los sistemas microvasculares y la activación de las vías fibróticas (Figura).10
El trastorno miocárdico más común en las personas con obesidad es la ICFpEF, caracterizada por la fibrosis ventricular y la disminución de la distensibilidad, junto con un modesto aumento del volumen cardíaco, niveles relativamente bajos de péptidos natriuréticos y deterioro de la función renal. Incluso una modesta sobrecarga de volumen provoca un sobrellenado cardíaco y un aumento desproporcionado de las presiones de llenado cardíacas.10
 Haga clic en la imagen para ampliarla.
Haga clic en la imagen para ampliarla. Obesidad metabólicamente sana
La obesidad metabólicamente sana (OMS) se refiere a la obesidad sin presencia de síndrome metabólico. Las personas con MHO suelen tener niveles intermedios de adiposidad visceral y riesgo cardiovascular entre los que tienen un peso normal y los que tienen obesidad.11 Sin embargo, los estudios han descubierto que al menos la mitad de los participantes con MHO al inicio se convierten en obesidad metabólicamente insana con un mayor riesgo de enfermedad cardiovascular.11,12
«Los informes de pacientes metabólicamente sanos, pero con obesidad, dependen en gran medida de cómo se defina lo que es saludable. Con definiciones más estrictas, es raro encontrar a estos individuos. En estos raros casos, la adición de tiempo a menudo transforma al paciente aparentemente «sano» con obesidad en un paciente que en última instancia expresa las complicaciones de la obesidad, y por lo tanto se convierte en poco saludable».
En el Nurses’ Health Study, el 84 por ciento de 3.027 mujeres con MHO en la línea de base se convirtió en fenotipos poco saludables después de 20 años de seguimiento.12 El estudio MESA informó de que el 48 por ciento de los participantes con MHO desarrollaron síndrome metabólico y un mayor riesgo de enfermedad cardiovascular durante una mediana de 12,2 años de seguimiento.
«Los informes de pacientes metabólicamente sanos, pero con obesidad, dependen en gran medida de cómo se defina lo que es saludable. Con definiciones más estrictas, es raro encontrar a estos individuos», dice Bays. «En estos raros casos, la adición de tiempo a menudo transforma al paciente aparentemente ‘sano’ con obesidad en un paciente que finalmente expresa las complicaciones de la obesidad, y por lo tanto se convierte en insano», añade. «El concepto de la paradoja de la obesidad deja de ser tan paradójico cuando la funcionalidad del tejido adiposo es el centro de atención, en contraposición a la cantidad de tejido adiposo. El grado en que la grasa es funcional o disfuncional (desde el punto de vista endocrino e inmunológico) es lo que ayuda a determinar el potencial patógeno del aumento de la grasa corporal. Por eso es tan importante el concepto de adiposopatía o ‘grasa enferma'», explica Bays.
Gestión
Ayude a sus pacientes a moverse más
 Haga clic en la imagen para verla más grande.
Haga clic en la imagen para verla más grande. Anime a sus pacientes a crear un plan para moverse más. Sugiérales que piensen en tres formas de pasar más tiempo de forma natural de pie o en movimiento. Por ejemplo:
- Apostar por una pausa de actividad para estirarse y moverse en lugar de una pausa para merendar o tomar un café
- Caminar o hacer elevaciones de piernas durante la próxima conferencia telefónica
- Mantener bandas de estiramiento y/o pesas de mano cerca del televisor y utilizar los anuncios como una señal para levantarse y moverse
- Programar una alarma al comienzo de cada hora y levantarse de la silla en el trabajo y en casa (algunos dispositivos de fitness pueden ser programados para hacer esto, también)
Envíe a sus pacientes a CardioSmart.org para obtener más consejos sobre cómo aumentar la actividad física. Descargue la infografía que aparece aquí para apoyar sus conversaciones con sus pacientes. Póngala en la pared de la consulta para señalar a sus pacientes la importancia de ser activos, y de levantarse y moverse.
Se recomienda la pérdida de peso para todos los pacientes con sobrepeso u obesidad con afecciones comórbidas como la prediabetes, la diabetes, la hipertensión y la dislipidemia.6 «Reconocer el potencial patógeno del tejido adiposo puede ofrecer una justificación más clara para recomendar la reducción de peso a los pacientes con sobrepeso. En otras palabras, hablar de cómo el aumento de peso de la grasa hace que ésta se convierta en «enferma» y de cómo la pérdida de peso corporal hace que la grasa se vuelva más «saludable» podría resultar más productivo que hablar de los componentes diagnósticos individuales que definen el síndrome metabólico», afirma Bays.
Los objetivos del tratamiento de los adultos con sobrepeso u obesidad son mejorar la salud, la calidad de vida y el peso y la composición corporal.3 Debido a la heterogeneidad de la etiología y la fisiopatología de la obesidad, la respuesta al tratamiento varía entre los pacientes. La tasa de pérdida de peso inicial es el factor más consistente que predice el éxito de la pérdida de peso a largo plazo.7 Se recomienda un objetivo inicial de peso del 5-10% en seis meses, haciendo hincapié en los cambios dietéticos, el aumento de la actividad física y la modificación del comportamiento por parte de un equipo multidisciplinar. Las intervenciones adicionales incluyen medicamentos para la pérdida de peso, dispositivos médicos y cirugía bariátrica.7
La evidencia sugiere que el azúcar añadido y ciertos alimentos que contienen grasas saturadas aumentan el riesgo de enfermedad cardiometabólica por mecanismos metabólicos que no están mediados únicamente por el balance energético positivo y el aumento de grasa. Ciertos patrones o componentes de la dieta parecen aumentar la «entrada de energía» o el «almacenamiento de energía en forma de grasa» a través de mecanismos que no se explican únicamente por su contribución calórica específica al lado de la «entrada de energía» del balance energético.13
Una cantidad suficiente de grasas poliinsaturadas en la dieta, con la correspondiente disminución de las grasas saturadas, produce una importante reducción de los lípidos sanguíneos. La sustitución de los ácidos grasos saturados por ácidos grasos n-6 se asocia a un menor riesgo de enfermedad cardiovascular; la sustitución por hidratos de carbono refinados tiene un efecto neutro o adverso.13 El consumo de fructosa, jarabe de maíz con alto contenido en fructosa o sacarosa provoca un mayor aumento de los factores de riesgo de enfermedad cardiometabólica que las cantidades isocalóricas de almidón.13
La cirugía bariátrica reduce la grasa corporal, incluida la grasa epicárdica, disminuye la inflamación y mejora la función de los adipocitos y del tejido adiposo, lo que conduce a la reducción de los niveles de lípidos y a la mejora de las enfermedades metabólicas.10 Los factores de riesgo de las enfermedades cardiovasculares mejoran, incluyendo el metabolismo de la glucosa, la presión arterial, los factores relacionados con la trombosis, la función renal, la función de los adipocitos y del tejido adiposo, los marcadores inflamatorios y los marcadores vasculares. «Algunas cirugías bariátricas no sólo mejoran sustancialmente los factores de riesgo de enfermedades cardiovasculares, sino que también reducen la mortalidad general por enfermedades cardiovasculares», señala Bays. Los candidatos a la cirugía bariátrica incluyen a los pacientes con un IMC ≥35 con una o más consecuencias adversas para la salud y a los que tienen un IMC ≥40 con o sin consecuencias adversas para la salud.3
El Algoritmo de la Obesidad desarrollado por la Sociedad de Medicina de la Obesidad es un buen punto de partida para desarrollar estrategias de gestión para los pacientes con sobrepeso u obesidad. Se trata de un recurso gratuito para la educación y el manejo de los pacientes, formateado en más de 300 diapositivas de PowerPoint descargables. «El Algoritmo de Obesidad es una discusión simplificada, pero completa, sobre el manejo de la obesidad, que puede ayudar a los médicos a desarrollar estrategias para el tratamiento de pacientes con obesidad», dice Bays.
- Hales CM, Fryar CD, Carroll MD, et al. JAMA 2018;319:2419-29.
- Ogden CL, Fryar CD, Hales CM, et al. JAMA 2018;319:2410-8.
- Bays HE, Seger J, Primack C, et al. Algoritmo de la obesidad, presentado por la Asociación de Medicina de la Obesidad. Disponible en: obesityalgorithm.org. Consultado el 10 de junio de 2018.
- Buscot MJ, Thomson RJ, Juonala M, et al. Eur Heart J 2018;Apr 4:.
- Bjerregaard LG, Jensen BW, Angquist L, et al. New Engl J Med 2018;378:1302-12.
- Foy AJ, Mandrola J, Liu G, et al. Am J Cardiol 2018;121:1072-5.
- Gadde KM, Martin CK, Berthoud HR, et al. J Am Coll Cardiol 2018;69-84.
- Tsujimoto T, Kajio H. J Am Coll Cardiol 2017;70:2739-49.
- Bays H. Curr Atheroscler Rep 2014;16:409.
- Packer M. J Am Coll Cardiol 2018;71:2360-72.
- Mongraw-Chaffin M, Foster MC, Anderson CAM. J Am Coll Cardiol 2018;71:1857-65.
- Eckel N, Li Y, Kuxhous O, et al. Lancet Diabetes Endocrinol 2018;mayo 28:.
- Stanhope KL, Goran MI, Bosy-Westphal A, et al. Obes Rev 2018;May 14:.
- Bays HE, Jones PH, Jacobson TA, et al. J Clin Lipidol 2016;10:33-57.
- Bays H, Kothari SN, Azagury DE, et al. Surg Obes Relat Dis 2016;12:468-95.



Temas clínicos: Arritmias y PE clínicos, Diabetes y enfermedades cardiometabólicas, Dislipidemia, Insuficiencia cardiaca y miocardiopatías, Prevención, Enfermedad aterosclerótica (EAC/PAD), Fibrilación auricular/Arritmias supraventriculares, Metabolismo de los lípidos, Insuficiencia cardiaca aguda, Insuficiencia cardiaca y biomarcadores cardiacos, Dieta, Ejercicio, Hipertensión, Apnea del sueño
Palabras clave: Publicaciones del ACC, Revista de Cardiología, Adipocitos, Adipogénesis, Adipocinas, Adiponectina, Tejido Adiposo, Tejido Adiposo, Marrón, Adiposidad, Aterosclerosis, Fibrilación Auricular, Cirugía Bariátrica, Terapia Conductual, Glucosa Sanguínea, Presión Sanguínea, Índice de Masa Corporal, Volumen Cardíaco, Enfermedades Cardiovasculares, Enfermedad Arterial Coronaria, Toma de Decisiones, Diabetes Mellitus, Diabetes Mellitus, Tipo 2, Dieta, Dislipidemias, Estudios Epidemiológicos, Ejercicio, Factor X, Ácidos Grasos, Ácidos Grasos, Nonesterificados, Ácidos Grasos, Omega-6, Estudios de Seguimiento, Fructosa, Glucosa, Insuficiencia cardíaca, Hipertensión, Inflamación, Resistencia a la insulina, Lipólisis, Lipoproteínas, Estudios longitudinales, Macrófagos, Síndrome metabólico X, Miocardio, Péptidos natriuréticos, Obesidad, Obesidad abdominal, Obesidad mórbida, Obesidad pediátrica, Organelas, Sobrepeso, Equipo de Atención al Paciente, Fenotipo, Placa, Aterosclerótica, Estado Prediabético, Prevalencia, Calidad de Vida, Factores de Riesgo, Síndromes de Apnea del Sueño, Aperitivos, Responsabilidad Social, Volumen de Golpes, Sacarosa, Trombosis, Aumento de Peso, Pérdida de Peso
< Volver a los listados