
Zvyšující se prevalence obezity vede ke zvýšenému zaměření na její roli při podpoře kardiovaskulárních onemocnění. Odhady věkově upravené prevalence obezity a těžké obezity se v USA v letech 2001-2004 a 2013-2016 výrazně zvýšily u dospělých, nikoli však u dětí a dospívajících.1,2 V letech 2013-2016 trpělo obezitou 38,9 % dospělých a těžkou obezitou 7,6 %.2 Odhady prevalence obezity a těžké obezity u dětí a dospívajících v tomto období činily 17,8 %, resp. 5,8 %.2
Obezitologická asociace definuje obezitu jako chronické, recidivující, multifaktoriální, neurobehaviorální onemocnění, při němž nárůst tělesného tuku podporuje dysfunkci tukové tkáně a abnormální fyzické síly tukové hmoty, což má za následek nepříznivé metabolické, biomechanické a psychosociální zdravotní důsledky.3
Zvýšené riziko kardiovaskulárních onemocnění
Obezita je trvale spojována se zvýšeným rizikem metabolických onemocnění a kardiovaskulárních chorob. „Zvýšení množství tělesného tuku může přímo přispívat ke vzniku srdečních onemocnění prostřednictvím zvětšení síní, rozšíření komor a aterosklerózy,“ říká doktor Harold Bays, FACC. Dále zvýšené množství tělesného tuku přispívá k srdečním onemocněním nepřímo, „a to podporou spánkové apnoe, tromboembolické nemoci a vznikem nebo zhoršením metabolických onemocnění, která jsou hlavními rizikovými faktory kardiovaskulárních onemocnění, včetně dyslipidémie, diabetu 2. typu, vysokého krevního tlaku a metabolického syndromu,“ říká Bays.
Ve studii Cardiovascular Risk in Young Finns Study opakované měření výšky a hmotnosti účastníků v letech 1980 až 2011 ukázalo, že trajektorie zhoršující se nebo přetrvávající obezity byly spojeny se zvýšeným rizikem kardiovaskulárních onemocnění v dospělosti.4 Účastníci, kteří snížili svůj zvýšený index tělesné hmotnosti (BMI) v dětství na normální úroveň, měli podobné riziko dyslipidemie a hypertenze ve srovnání s těmi, kteří nikdy nebyli obézní nebo měli nadváhu. Jiná studie prokázala, že zvýšení BMI mezi sedmým rokem života a ranou dospělostí bylo spojeno se zvýšeným rizikem diabetu 2. typu.5
„… zvýšené množství tělesného tuku nepřímo přispívá ke vzniku srdečních onemocnění, a to prostřednictvím podpory spánkové apnoe, tromboembolické nemoci a vzniku nebo zhoršení metabolických onemocnění, která jsou hlavními rizikovými faktory kardiovaskulárních onemocnění, včetně dyslipidemie, diabetu 2. typu, vysokého krevního tlaku a metabolického syndromu“. – Harold Bays, MD, FACC
Dlouhodobá kohortová studie 67 278 účastníků, z nichž polovina trpěla obezitou, zjistila, že u osob s obezitou byla výrazně vyšší pravděpodobnost výskytu hypertenze a diabetu. Během osmi let sledování byla obezita silně spojena s novou diagnózou fibrilace síní po kontrole věku, pohlaví, hypertenze a diabetu.6 Od roku 2015 se zvýšený BMI podílel na čtyřech milionech úmrtí na celém světě.7 Analýza údajů od 3 310 pacientů ve studii TOPCAT zjistila, že riziko úmrtí ze všech příčin bylo významně vyšší u pacientů se srdečním selháním se zachovanou ejekční frakcí (HFpEF) s abdominální obezitou než u pacientů bez abdominální obezity.8
Patogeneze obezity
Etiologie obezity je multifaktoriální. K její patogenezi přispívají genetické, environmentální, sociokulturní, fyziologické, medicínské, behaviorální a epigenetické faktory.
- Bylo identifikováno více než 140 genetických chromozomálních oblastí souvisejících s obezitou. Geny související s BMI a celkovou adipozitou jsou vysoce exprimovány v centrální nervové soustavě.7
- Předpokládá se, že geny pro obezitu působí v hypotalamickém homeostatickém regulátoru energetické rovnováhy a v nervových okruzích souvisejících s rozhodováním na základě odměny, učením a pamětí, zpožděným diskontováním a prostorovou orientací.7
- Epigeneticky zvýšené riziko obezity u dospělých se může přenášet i na budoucí generace.7
- Mezi další faktory patří narušený spánek, psychický stres, neurologické dysfunkce, virové infekce a záněty.3
- Interakce mezi příčinnými faktory mohou vést k nadměrnému přibývání na váze a obezitě.7
Střevní mikrobiota má také podíl na podpoře zvýšené adipozity. Prozánětlivá signalizace vznikající v reakci na bakteriální lipopolysacharid může ovlivňovat neurobehaviorální mozková centra a nepříznivě ovlivňovat funkci adipocytů, což vede k adiposkopii a zvýšenému riziku metabolických onemocnění.3
Algoritmus obezity3
Komplexní vyšetření
- Medicínská anamnéza, anamnéza fyzické aktivity a anamnéza výživy včetně stravovacích návyků, pokusů o snížení hmotnosti a deníku jídel a nápojů
- Fyzikální vyšetření včetně výšky, hmotnosti, krevního tlaku, analýzy složení těla, měření pasu
- Zhodnocení přítomnosti obezity, adiposopatie a onemocnění tukové hmoty: BMI, procento tělesného tuku, obvod pasu, Edmontonský systém stagingu obezity
- Krevní testy relevantní pro adipozitu, včetně glykémie nalačno, hemoglobinu A1c, hladin lipidů nalačno a jaterních enzymů
- Všeobecné a individualizované laboratorní testy
- Individuální diagnostické testy, včetně vyšetření složení těla, zobrazovacích, spánkových a metabolických studií
Zásady léčby
- Léčba dysfunkce adipocytů a tukové tkáně, která léčí adiposopatii
- Léčit nadměrné množství tělesného tuku, která léčí onemocnění tukové hmoty
- Léčit onemocnění způsobená zvýšeným množstvím tělesného tuku a jeho nepříznivými metabolickými a biomechanickými důsledky může zlepšit zdraví pacientů, kvalitu jejich života, tělesnou hmotnost a složení těla
Individuální léčebné plány
- Řešení sekundárních a přispívajících příčin adiposopatie a onemocnění tukové hmoty
- Řešení souběžných léků, které mohou měnit tělesnou hmotnost
- Léčba výživou: Používejte omezení kalorií, omezení sacharidů, vedení potravinového deníku, programy velmi nízkokalorické diety
- Fyzická aktivita: Vydejte předpis na cvičení, používejte krokoměry, snižte dobu sedavého zaměstnání, počáteční cíl 150 minut týdně středně intenzivní fyzické aktivity
- Poradenství: Odstranění předsudků a stigmatizace ze strany poskytovatele, identifikace sebesabotáže, vytvoření silné podpory, řešení zvládání stresu, optimalizace spánku, další psychologická podpora podle potřeby
- Farmakoterapie: Použijte jako součást komplexního programu
- Bariatrická operace v případě potřeby
- Zvažte doporučení ke specialistovi na obezitologii
Adiposopatie
Adiposopatie označuje patogenní zvětšení tukových buněk a tukové tkáně, které má za následek anatomické a funkční abnormality vedoucí k metabolickým onemocněním a zvýšenému riziku kardiovaskulárních onemocnění. „Vzhledem k tomu, že tuková tkáň nemá o nic menší potenciál k onemocnění než kterýkoli jiný tělesný orgán, má termín adiposopatie označovat orgánovou patologii tukové tkáně podobně jako ‚opatie‘ jiných tělesných orgánů,“ říká Bays. Konkrétně je adiposopatie definována jako dysfunkce adipocytů a tukové tkáně způsobená pozitivní kalorickou bilancí a sedavým způsobem života u geneticky a environmentálně náchylných jedinců.9
Mezi anatomické projevy adiposopatie patří např:
- Hypertrofie adipocytů
- Zvýšená viscerální, perikardiální, perivaskulární a jiná periorganová adipozita
- Růst tukové tkáně mimo její cévní zásobení při ischemii, buněčnou smrtí a zánětem
- Zvýšený výskyt imunitních buněk tukové tkáně
- Ektopické ukládání tuku v jiných orgánech9
Patofyziologické projevy adiposopatie zahrnují:
- Narušená adipogeneze
- Patologická dysfunkce organel adipocytů
- Zvýšená cirkulace volných mastných kyselin
- Patogenní endokrinní a imunitní reakce tukové tkáně
- Patogenní interakce s jinými orgány9
Tyto anatomické a patofyziologické změny mají za následek různé klinické projevy, včetně vysoké hladiny glukózy v krvi, inzulínové rezistence, hypertenze, adiposopatické dyslipidemie, metabolického syndromu, aterosklerózy a řady dalších patologií. Ve svém přehledu adiposopatických změn, ke kterým dochází při zvýšeném množství tělesného tuku, Bays napsal: „Klinická aplikace Ockhamovy břitvy naznačuje, že adiposopatie je primární příčinou většiny případů metabolických onemocnění, jako je vysoká hladina glukózy, vysoký krevní tlak a dyslipidemie, a také většiny případů kardiovaskulárních onemocnění. „9
Obezita a zánět u kardiovaskulárních onemocnění
 Klikněte na obrázek pro větší zobrazení.
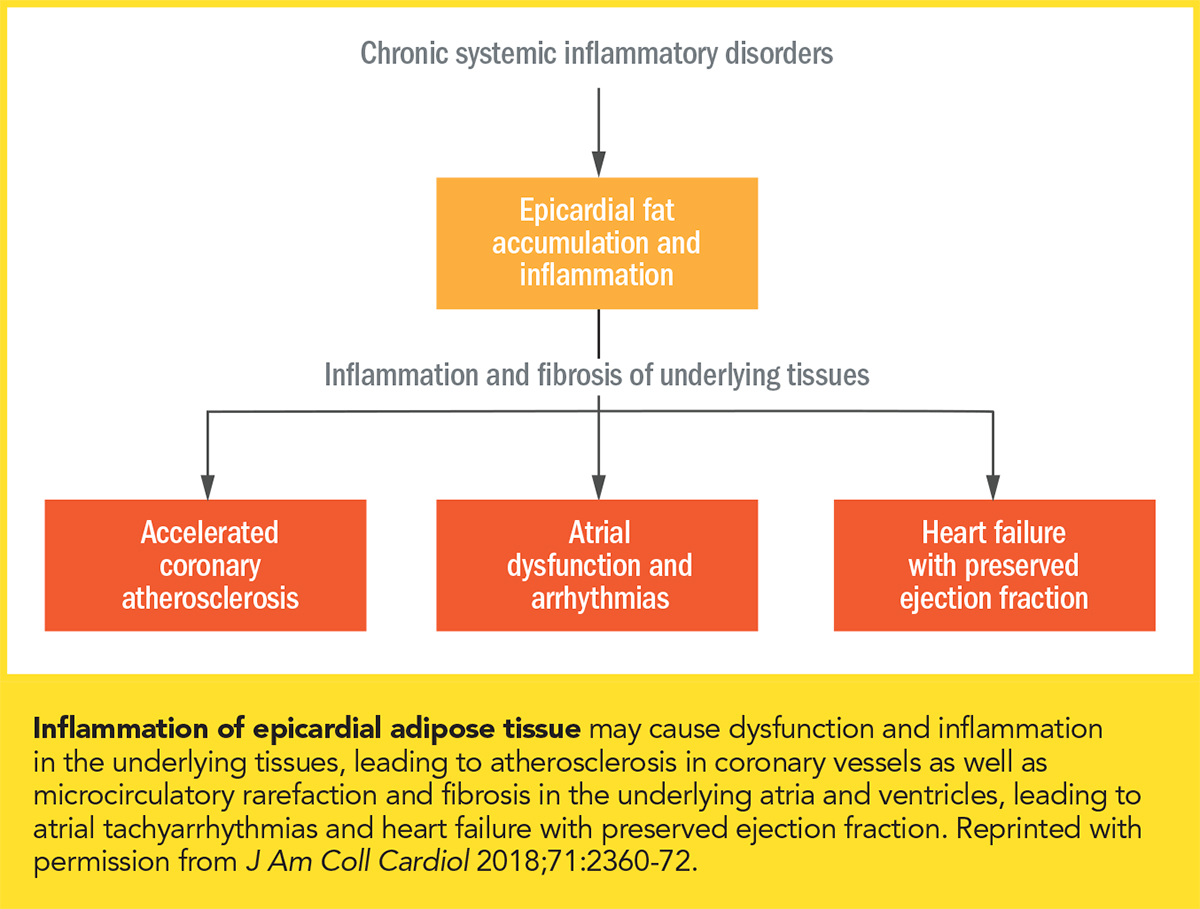
Klikněte na obrázek pro větší zobrazení. Obezita podporuje systémový zánět a zánět může pohánět adipogenezi. U lidí s obezitou byl pozorován chronický systémový zánět spolu se zvýšenou akumulací epikardiální tukové tkáně.10 „Většina kardiologů zná model aterosklerózy „inside to in“, kdy se aterogenní lipoproteiny v cirkulaci zachycují v subendotelu a vyvolávají zánětlivou reakci, která podporuje vznik ateromatózního plaku,“ říká Bays. „Stále více se uznává, že adiposopatický ‚nemocný tuk‘ obklopující srdce může také přenášet zánětlivé reakce, které podporují srdeční onemocnění. Tomu se někdy říká model aterosklerózy ‚zvenčí dovnitř‘.“
Systémový zánět podporuje expresi prozánětlivého fenotypu v epikardiálním tuku, zejména v tukové tkáni obklopující koronární tepny. Chronický zánět a akumulace epikardiálního tuku jsou silně spojeny s přítomností, závažností a progresí onemocnění koronárních tepen, a to nezávisle na viscerální adipozitě.10 Normální epikardiální adipocyty jsou podobné adipocytům z hnědé tukové tkáně, které spalují mastné kyseliny a vyživují přilehlé tkáně. Vylučují adiponektin, který minimalizuje zánět a fibrózu v koronárních tepnách a myokardu. Naproti tomu epikardiální tuk u obézních lidí je náchylnější k lipolýze, což vede k uvolňování mastných kyselin a reaktivnímu zánětu. U obezity je snížena sekrece adiponektinu z epikardiálního tuku a uvolňují se prozánětlivé adipokiny, které podporují infiltraci makrofágů, destrukci mikrovaskulárních systémů a aktivaci fibrotických drah (obrázek).10
Nejčastější poruchou myokardu u osob s obezitou je HFpEF, charakterizovaná fibrózou komor a sníženou distenzibilitou spolu s mírně zvýšeným srdečním objemem, relativně nízkou hladinou natriuretických peptidů a zhoršenou funkcí ledvin. I mírné objemové přetížení vede k přeplnění srdce a neúměrnému zvýšení srdečních plnicích tlaků.10
 Klikněte na obrázek pro větší zobrazení.
Klikněte na obrázek pro větší zobrazení. Metabolicky zdravá obezita
Metabolicky zdravá obezita (MHO) označuje obezitu bez přítomnosti metabolického syndromu. Lidé s MHO mají obvykle střední úroveň viscerální adipozity a kardiovaskulárního rizika mezi lidmi s normální hmotností a lidmi s obezitou.11 Studie však zjistily, že nejméně polovina účastníků s MHO na počátku přechází do metabolicky nezdravé obezity se zvýšeným rizikem kardiovaskulárních onemocnění.11,12
„Zprávy o pacientech, kteří jsou metabolicky zdraví, ale s obezitou, jsou velmi závislé na tom, jak je definováno zdraví. Při přísnějších definicích se takoví jedinci vyskytují zřídka. V těchto vzácných případech se přidáním času často zdánlivě „zdravý“ pacient s obezitou změní v pacienta, u něhož se nakonec projeví komplikace obezity, a stane se tak nezdravým.“
V Nurses‘ Health Study 84 % z 3 027 žen s MHO na počátku přešlo po 20 letech sledování na nezdravý fenotyp.12 Studie MESA uvádí, že u 48 procent účastníků s MHO se během mediánu 12,2 let sledování vyvinul metabolický syndrom a zvýšené riziko kardiovaskulárních onemocnění.
„Zprávy o pacientech, kteří jsou metabolicky zdraví, ale s obezitou, jsou velmi závislé na tom, jak je definováno zdraví. Při přísnějších definicích se takoví jedinci vyskytují jen zřídka,“ říká Bays. „V těchto vzácných případech se přidáním času zdánlivě „zdravý“ pacient s obezitou často změní v pacienta, u kterého se nakonec projeví komplikace obezity, a stane se tak nezdravým,“ dodává. „Koncept paradoxu obezity již není tak paradoxní, když je v centru pozornosti funkčnost tukové tkáně, na rozdíl od jejího množství. Míra, do jaké je tuk funkční nebo dysfunkční (z endokrinního a imunitního hlediska), pomáhá určit patogenní potenciál zvýšeného množství tělesného tuku. Proto je koncept adiposopatie neboli „nemocného tuku“ tak důležitý,“ vysvětluje Bays.
Management
Pomozte svým pacientům více se hýbat
 Klikněte na obrázek pro větší zobrazení.
Klikněte na obrázek pro větší zobrazení. Povzbuďte své pacienty, aby si vytvořili plán, jak se více hýbat. Navrhněte jim, aby se zamysleli nad třemi způsoby, jak přirozeněji zařadit čas ve stoje nebo v pohybu. Např:
- Vyberte si raději přestávku na aktivitu, abyste se protáhli a rozhýbali, než přestávku na svačinu nebo kávu
- Procházejte se nebo dělejte zdvihy nohou během příštího konferenčního hovoru
- Mějte v blízkosti televize protahovací pásky a/nebo ruční činky a používejte reklamy jako výzvu ke vstávání a pohybu
- Nastavte si budík na začátek každé hodiny a vstaňte ze židle v práci i doma (některá fitness zařízení lze na to naprogramovat,
Pošlete své pacienty na CardioSmart.org, kde najdete další tipy na zvýšení fyzické aktivity. Stáhněte si infografiku na obrázku, která podpoří vaše rozhovory s pacienty. Vyvěste ji na stěnu ordinace, abyste svým pacientům naznačili, jak je důležité být aktivní – a aby vstali a hýbali se!“
Snížení hmotnosti se doporučuje všem pacientům s nadváhou nebo obezitou a komorbidními onemocněními, jako je prediabetes, diabetes, hypertenze a dyslipidémie.6 „Uvědomění si patogenního potenciálu tukové tkáně může poskytnout jasnější odůvodnění směrem k doporučení snížení hmotnosti pacientům s nadváhou. Jinými slovy, diskuse o tom, jak nárůst tělesné hmotnosti způsobuje, že tuk se stává ‚nemocným‘, a jak snížení tělesné hmotnosti způsobuje, že tuk se stává ‚zdravějším‘, se může ukázat jako produktivnější než diskuse o jednotlivých diagnostických složkách definujících metabolický syndrom,“ říká Bays.
Cílem léčby dospělých s nadváhou nebo obezitou je zlepšení zdraví, kvality života a tělesné hmotnosti a složení.3 Vzhledem k heterogenitě etiologie a patofyziologie obezity se odpověď na léčbu u jednotlivých pacientů liší. Míra počátečního poklesu hmotnosti je nejkonzistentnějším faktorem, který předpovídá dlouhodobý úspěch hubnutí.7 Doporučuje se dosáhnout počátečního váhového cíle 5-10 % během šesti měsíců s důrazem na změnu stravování, zvýšenou fyzickou aktivitu a modifikaci chování prováděnou multidisciplinárním týmem. Další intervence zahrnují léky na snížení hmotnosti, zdravotnické prostředky a bariatrickou chirurgii.7
Důkazy naznačují, že přidaný cukr a některé potraviny obsahující nasycené tuky zvyšují riziko kardiometabolických onemocnění metabolickými mechanismy, které nejsou zprostředkovány pouze pozitivní energetickou bilancí a přírůstkem tuku. Zdá se, že určité stravovací návyky nebo složky stravy zvyšují „příjem energie“ nebo „ukládání energie ve formě tuku“ prostřednictvím mechanismů, které nelze vysvětlit pouze jejich specifickým kalorickým příspěvkem na straně „příjmu energie“ v energetické bilanci.13
Dostatečné množství polynenasycených tuků ve stravě při odpovídajícím snížení nasycených tuků vede k významnému snížení hladiny krevních lipidů. Nahrazení nasycených mastných kyselin n-6 mastnými kyselinami je spojeno s nižším rizikem kardiovaskulárních onemocnění; nahrazení rafinovanými sacharidy má neutrální nebo nepříznivý účinek.13 Konzumace fruktózy, kukuřičného sirupu s vysokým obsahem fruktózy nebo sacharózy vede k většímu zvýšení rizikových faktorů kardiometabolických onemocnění než izokalorické množství škrobu.13
Bariatrická operace snižuje množství tělesného tuku, včetně epikardiálního tuku, snižuje zánět a zlepšuje funkci adipocytů a tukové tkáně, což vede ke snížení hladiny lipidů a zlepšení metabolických onemocnění.10 Zlepšují se rizikové faktory kardiovaskulárních onemocnění, včetně metabolismu glukózy, krevního tlaku, faktorů souvisejících s trombózou, funkce ledvin, funkce adipocytů a tukové tkáně, zánětlivých markerů a cévních markerů. „Některé bariatrické operace nejen podstatně zlepšují rizikové faktory kardiovaskulárních onemocnění, ale také snižují celkovou úmrtnost na kardiovaskulární onemocnění,“ uvádí Bays. Mezi kandidáty na bariatrickou operaci patří pacienti s BMI ≥35 s jedním nebo více nepříznivými zdravotními důsledky a pacienti s BMI ≥40 s nepříznivými zdravotními důsledky nebo bez nich.3
Algoritmus obezity vypracovaný společností Obesity Medicine Society je dobrým východiskem při vytváření strategií léčby pacientů s nadváhou nebo obezitou. Jedná se o bezplatný zdroj pro vzdělávání a vedení pacientů ve formátu více než 300 slidů PowerPoint ke stažení. „Obesity Algorithm je zjednodušená, ale komplexní diskuse o léčbě obezity, která může lékařům pomoci vypracovat strategie léčby pacientů s obezitou,“ říká Bays.
- Hales CM, Fryar CD, Carroll MD, et al. JAMA 2018;319:2419-29.
- Ogden CL, Fryar CD, Hales CM, et al. JAMA 2018;319:2410-8.
- Bays HE, Seger J, Primack C, et al. Obesity Algorithm, presented by the Obesity Medicine Association. Dostupné na: obesityalgorithm.org. Přístup 10. června 2018.
- Buscot MJ, Thomson RJ, Juonala M, et al. Eur Heart J 2018;Apr 4:.
- Bjerregaard LG, Jensen BW, Angquist L, et al. New Engl J Med 2018;378:1302-12.
- Foy AJ, Mandrola J, Liu G, et al. Am J Cardiol 2018;121:1072-5.
- Gadde KM, Martin CK, Berthoud HR, et al. J Am Coll Cardiol 2018;69-84.
- Tsujimoto T, Kajio H. J Am Coll Cardiol 2017;70:2739-49.
- Gadde KM, Martin CK, Berthoud HR, et al.
- Bays H. Curr Atheroscler Rep 2014;16:409.
- Packer M. J Am Coll Cardiol 2018;71:2360-72.
- Mongraw-Chaffin M, Foster MC, Anderson CAM. J Am Coll Cardiol 2018;71:1857-65.
- Eckel N, Li Y, Kuxhous O, et al. Lancet Diabetes Endocrinol 2018;May 28:.
- Stanhope KL, Goran MI, Bosy-Westphal A, et al. Obes Rev 2018;May 14:.
- Bays HE, Jones PH, Jacobson TA, et al. J Clin Lipidol 2016;10:33-57.
- Bays H, Kothari SN, Azagury DE, et al. Surg Obes Relat Dis 2016;12:468-95.



Klinická témata: Arytmie a klinický EP, Diabetes a kardiometabolická onemocnění, Dyslipidemie, Srdeční selhání a kardiomyopatie, Prevence, Aterosklerotická onemocnění (CAD/PAD), Fibrilace síní/supraventrikulární arytmie, Metabolismus lipidů, Akutní srdeční selhání, Srdeční selhání a kardiální biomarkery, Dieta, Cvičení, Hypertenze, Spánková apnoe
Klíčová slova: Arytmie a klinický EP, Diabetes a kardiometabolická onemocnění, Dyslipidemie, Srdeční selhání a kardiomyopatie, Prevence, Aterosklerotická onemocnění (CAD/PAD), Fibrilace síní/supraventrikulární arytmie, Metabolismus lipidů, Akutní srdeční selhání: Adipocytes, Adipogenesis, Adipokines, Adiponectin, Adipose Tissue, Adipose Tissue, Brown, Adiposity, Atherosclerosis, Atrial Fibrillation, Bariatric Surgery, Behavior Therapy, Blood Glucose, Blood Pressure, Body Mass Index, Cardiac Volume, Kardiovaskulární onemocnění, Koronární onemocnění, Rozhodování, Diabetes mellitus, Diabetes mellitus, Typ 2, Dieta, Dyslipidemie, Epidemiologické studie, Cvičení, Faktor X, Mastné kyseliny, Mastné kyseliny, neesterifikované, Mastné kyseliny, Omega-6, Sledovací studie, Fruktóza, Glukóza, Srdeční selhání, Hypertenze, Zánět, Inzulínová rezistence, Lipolýza, Lipoproteiny, Longitudinální studie, Makrofágy, Metabolický syndrom X, Myokard, Natriuretické peptidy, Obezita, Obezita, Abdominální, Obezita, Morbidní, Dětská obezita, Organely, Nadváha, Tým péče o pacienta, Fenotyp, Plak, Aterosklerotický, Prediabetický stav, Prevalence, Kvalita života, Rizikové faktory, Syndromy spánkové apnoe, Svačiny, Společenská odpovědnost, Objem cévní mozkové příhody, Sacharóza, Trombóza, Přírůstek hmotnosti, Úbytek hmotnosti
< Zpět na seznamy