Abstract
Die Blockade des Nervus ilioinguinalis hat sich als diagnostisches, prognostisches und therapeutisches Manöver bei der Beurteilung und Behandlung von Schmerzen in der Leiste und im Genitalbereich erwiesen, von denen angenommen wird, dass sie über den Nervus ilioinguinalis vermittelt werden. In Kombination mit der Blockade des N. iliohypogastricus und des N. genitofemoralis kann die Blockade des N. ilioinguinalis auch zur chirurgischen Anästhesie bei Operationen im Leisten- und Genitalbereich eingesetzt werden. Die Blockade des Nervus ilioinguinalis kann zwar mit einer anatomisch orientierten Technik durchgeführt werden, aber die zusätzliche Verwendung von Ultraschall verbessert die Genauigkeit der Nadelplatzierung und verringert Komplikationen. In diesem Artikel wird eine vereinfachte Technik zur Durchführung einer ultraschallgesteuerten Nervus ilioinguinalis-Blockade beschrieben.
Schlüsselwörter
ilioinguinale Nervenblockade, ultraschallgeführte Nervenblockade, N. ilioinguinalis, N. iliohypogastricus, Leistenschmerzen, Genitalschmerzen, Regionalanästhesie
Einführung
Die Blockade des Nervus ilioinguinalis hat sich als diagnostisches, prognostisches und therapeutisches Manöver bei der Beurteilung und Behandlung von Leisten- und Genitalschmerzen, die vermutlich über den Nervus ilioinguinalis vermittelt werden, als sehr nützlich erwiesen. Diese Nervenblockade wird am häufigsten zur Diagnose und Behandlung der häufigen Einklemmungsneuropathie, der ilioinguinalen Neuralgie, eingesetzt. Die ilioinguinale Neuralgie äußert sich klinisch durch brennende Schmerzen, Parästhesien und Taubheitsgefühle im Unterbauch, die in den Hodensack oder die Schamlippen und gelegentlich in den oberen inneren Oberschenkel ausstrahlen, jedoch nie unter das Knie. Der ilioinguinale Nervenblock kann auch zur chirurgischen Anästhesie bei Operationen im Leisten- und Genitalbereich eingesetzt werden, wenn er mit dem iliohypogastrischen und genitofemoralen Nervenblock kombiniert wird. Während die Blockade des Nervus ilioinguinalis traditionell mit Hilfe von anatomischen Orientierungspunkten durchgeführt wurde, wird die zusätzliche Verwendung von Ultraschall für die Nadelplatzierung die Genauigkeit der Nadelplatzierung verbessern und Komplikationen verringern. In diesem Artikel wird eine vereinfachte Technik zur Durchführung einer ultraschallgesteuerten Nervus ilioinguinalis-Blockade beschrieben, die die Verwendung der anatomischen Orientierungspunkte, die traditionell bei der Durchführung der anatomisch orientierten Technik verwendet werden, mit der Ultraschalllokalisierung des eigentlichen Nervus ilioinguinalis kombiniert, der in der Gesichtsebene zwischen dem Musculus obliquus internus und dem Musculus transversus abdominis liegt.
Klinisch relevante anatomische Überlegungen
Der Nervus ilioinguinalis besteht aus Fasern der Nervenwurzel L1, wobei bei etwa 25 % der Patienten Fasern aus der Nervenwurzel T12 hinzukommen. Der Nervus ilioinguinalis tritt am seitlichen Rand des Psoas-Muskels aus und folgt einem gekrümmten Verlauf, der ihn von den somatischen Nerven L1 und gelegentlich T12 wegführt, um an der Innenseite der Konkavität des Darmbeins zu verlaufen. Der Nervus ilioinguinalis verläuft weiter nach vorne, wo er in einer Faszienebene zwischen dem Musculus obliquus internus und dem Musculus transversus abdominis verläuft. Innerhalb dieser Faszienspalte kann der Nervus ilioinguinalis mit Ultraschall identifiziert werden, und an dieser Stelle lässt sich der Nerv mit Hilfe einer ultraschallgesteuerten Nadelplatzierung leicht blockieren.
Auf Höhe der Spina iliaca anterior superior perforiert der Nervus ilioinguinalis anterior durch den Musculus abdominis transversus, wobei die Endäste des Nervs die Haut über dem unteren Teil des Musculus rectus abdominis sensorisch innervieren. Zwischen dem N. ilioinguinalis und dem benachbarten N. iliohypogastricus bestehen häufig Verbindungen, da der Nerv weiter nach medial und inferior verläuft und den Genitalast des N. genitofemoralis und den Samenstrang bei Männern sowie das runde Band bei Frauen durch den Leistenring und in den Leistenkanal begleitet. Die sensorische Verteilung des N. ilioinguinalis ist von Patient zu Patient sehr unterschiedlich, da sie sich häufig mit dem N. iliohypogastricus und gelegentlich auch mit dem N. genitofemoralis überschneidet. Bei der Mehrzahl der Patienten erstreckt sich die sensorische Innervation des N. ilioinguinalis auf den oberen Teil der Haut des inneren Oberschenkels bei Männern und Frauen sowie auf die Peniswurzel und den oberen Hodensack bei Männern und den Schamhügel und die seitlichen Schamlippen bei Frauen.
Beschreibung der ultraschallgeführten Technik
Die anatomischen Orientierungspunkte der Spina iliaca anterior superior und des Nabels werden durch visuelle Identifizierung und Palpation identifiziert. Der untere Teil des linearen Hochfrequenz-Ultraschallwandlers wird dann über der zuvor identifizierten Spina iliaca anterior superior platziert, wobei der obere Rand des Schallkopfes direkt in einer schrägen Ebene auf den Nabel gerichtet ist (Abbildung 1). Der obere Rand des Ultraschallwandlers wird dann langsam nach oben und unten gedreht, bis die Faszienebene zwischen dem Musculus obliquus internus und dem Musculus transversus abdominis identifiziert ist. Der eiförmige, hypoechoische N. ilioinguinalis wird dann innerhalb dieser Faszienebene identifiziert (Abbildung 2). Der N. iliohypogastricus kann auch medial zum N. ilioinguinalis in dieser Faszienebene liegen. Mit Hilfe des Farbdopplerbildes wird dann die tiefe zirkumflexe Iliakalarterie identifiziert, die ebenfalls in dieser Faszienebene in unmittelbarer Nähe des Nervus ilioinguinalis liegt, so dass sie bei der ultraschallgesteuerten Nadelplatzierung umgangen werden kann, wodurch Blutungskomplikationen im Zusammenhang mit der Blockade des Nervus ilioinguinalis verringert werden (Abbildung 3).
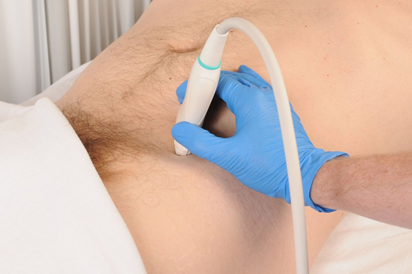
Abbildung 1. Zur Durchführung einer ultraschallgesteuerten Blockade des Nervus ilioinguinalis wird der untere Teil des linearen Hochfrequenz-Ultraschallwandlers über der zuvor identifizierten Spina iliaca anterior superior platziert, wobei der obere Rand des Wandlers direkt in einer schrägen Ebene auf den Ulbilicus gerichtet ist.
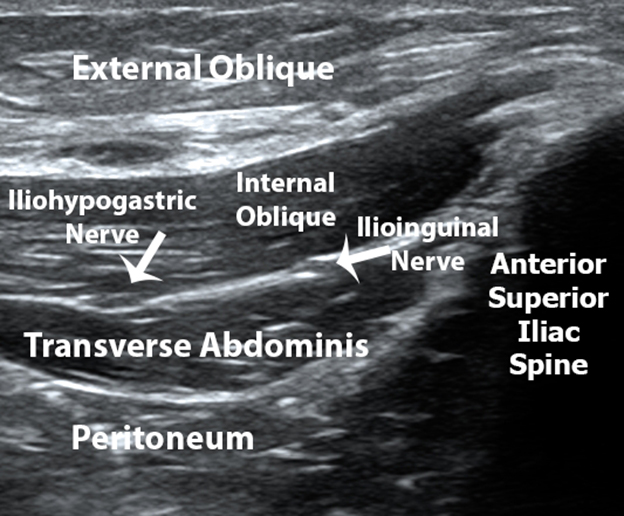
Abbildung 2. Schräges Ultraschallbild, das den Schallschatten der Spina iliaca anterior superior und die Muskelschichten und die Gesichtsebene mit den Nerven ilioinginal und iliohypogastricus zeigt.
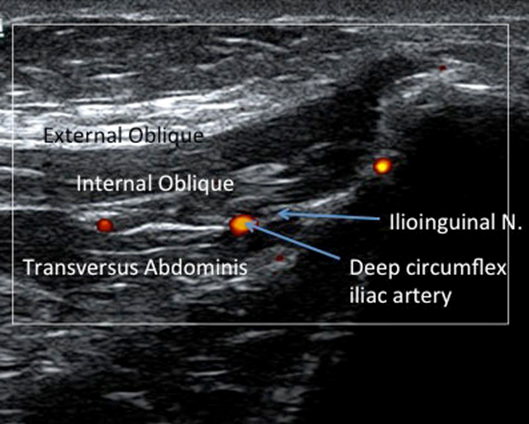
Abbildung 3. Farbdoppler-Demonstration der Beziehung zwischen der tiefen zirkumflexen Arteria iliaca und dem Nervus ilioinguinalis, die beide in der Faszienebene zwischen dem Musculus obliquus internus und dem Musculus transversus abdominis liegen.
Nachdem der N. ilioinguinalis und die angrenzenden Strukturen identifiziert wurden, wird die darüber liegende Haut mit einer antiseptischen Lösung präpariert und eine 22-Gauge-Nadel (11/2″) von einem Punkt knapp unterhalb des unteren Randes des Ultraschallwandlers in Richtung des N. ilioinguinalis vorgeschoben, der in der Faszienebene zwischen dem Musculus obliquus internus und dem Musculus transversus abdominis liegt. Wenn die Nadelspitze in der Faszienebene neben dem N. ilioinguinalis zu liegen scheint, wird unter ständiger Ultraschallkontrolle eine kleine Menge Lokalanästhetikum injiziert, um die genaue Platzierung der Nadelspitze zu bestätigen. Wenn die korrekte Platzierung der Nadelspitze bestätigt ist, wird vorsichtig nach Blut gesaugt, und wenn dies negativ ist, werden 5 ml Lokalanästhetikum injiziert. Auf dem Ultraschallbild ist eine abwärts gerichtete Wölbung des Musculus abdominis transversus zu erkennen, wenn das Injektionsmittel in die Ebene zwischen dem Musculus obliquus internus und dem Musculus abdominis transversus eindringt und diesen auseinanderdrückt. Der Widerstand gegen die Injektion sollte minimal sein. Besteht der Verdacht, dass die zu behandelnde Schmerzerkrankung eine entzündliche Komponente hat, können dem Injektionsmittel 40-80 mg Methylprednisolon zugesetzt werden. Nach der Injektion der Lösung wird die Nadel entfernt und Druck auf die Injektionsstelle ausgeübt, um das Auftreten von nadelbedingten Ekchymosen zu verringern.
Schlussfolgerung
Die Verwendung der Spina iliaca anterior superior und des Nabels als Orientierungshilfe bei der Platzierung des Ultraschallwandlers vereinfacht die genaue Platzierung des Ultraschallwandlers bei der Verwendung der Ultraschallführung zur Durchführung der ilioinguinalen Nervenblockade. Darüber hinaus wird die Verwendung der Ultraschallführung bei der Durchführung einer Blockade des Nervus ilioinguinalis die mit dieser nützlichen Regionalanästhesietechnik verbundenen Komplikationen im Vergleich zu den Komplikationen verringern, die mit der traditionellen, anatomisch orientierten Technik verbunden sind. Die am meisten gefürchtete Komplikation bei der anatomisch geführten Blockade des Nervus ilioinguinalis ist die versehentliche Platzierung der Nadel zu tief, so dass die Nadelspitze in die Bauchhöhle eindringt, die direkt unter dem Musculus transversus abdominis liegt. Mit Hilfe der Ultraschalluntersuchung kann die Grenze zwischen dem Musculus abdominis transversus und der darunter liegenden Peritonealhöhle klar abgegrenzt werden, so dass das Risiko einer unsachgemäßen Platzierung der Nadelspitze in der Peritonealhöhle weitgehend ausgeschlossen ist. Die einfache Identifizierung des tatsächlichen Nervus ilioinguinalis erhöht die Genauigkeit der Nadelplatzierung und ermöglicht die Verwendung geringerer Mengen an Lokalanästhetikum, was insbesondere bei der Durchführung von diagnostischen oder prognostischen ilioinguinalen Nervenblockaden von Vorteil ist, bei denen eine versehentliche Ausbreitung des Lokalanästhetikums auf den angrenzenden Nervus iliohypogastricus die Ergebnisse verwirren und zu einer falschen Interpretation führen kann.
- Waldman SD (2015) Chapter 86 – Ilioinguinal Nerve Block. In: Atlas of Interventional Pain Management (4thedn), W.B. Saunders, Philadelphia, 431-434.
- Waldman SD (2009) Chapter 175 – Ilioinguinal Neuralgia. In: Pain Review, W.B. Saunders, Philadelphia, 298-299.
- Chapman GA, Johnson D, Bodenham AR (2006) Visualisation of needle position using ultrasonography. Anaesthesia 61: 148-158.
- Mirjalili SA (2015) Chapter 45 – Anatomy of the Lumbar Plexus. In: Nerves and Nerve Injuries, edited by Tubbs RS, Rizk E, Shoja M, Loukas M, Barbaro N, et al. (Eds.), Academic Press, San Diego, 609-617.
- Vaisman J (2001) Pelvic hematoma after an ilioinguinal nerve block for orchialgia. Anesth Analg 92: 1048-1049.
- Eichenberger U, Greher M, Kirchmair L, Curatolo M, Moriggl B (2006) Ultrasound-guided blocks of the ilioinguinal and iliohypogastric nerve: accuracy of a selective new technique confirmed by anatomical dissection. Br J Anaesth 97: 238-243.
- McDermott G, Korba E, Mata U, Jaigirdar M, Narayanan N, et al. (2012) Should we stop doing blind transversus abdominis plane blocks? Br J Anaesth 108: 499-502.
- Demirci A, Efe EM, Türker G, Gurbet A, Kaya FN, et al. (2014) Iliohypogastric/ilioinguinal nerve block in inguinal hernia repair for postoperative pain management: comparison of the anatomical landmark and ultrasound guided techniques. Rev Bras Anestesiol 64: 350-356.