Veștile bune sunt că marea majoritate a acestor leziuni ale nervului trigemen periferic suferă o regenerare spontană. Cu toate acestea, unele leziuni pot fi permanente, cu diferite grade de afectare senzorială, variind de la amorțeală ușoară (hipoestezie) la anestezie completă. Unii pacienți pot dezvolta chiar dureri de arsură numite disestezie, în plus față de deficitele lor senzoriale.
Obiectivul microchirurgiei nervului trigemen este de a restabili continuitatea nervoasă prin îndepărtarea oricăror obstacole, cum ar fi cicatrici sau resturi străine și crearea unei continuități nervoase. Această lucrare va trece în revistă mecanismele de leziune a nervului trigemen în stomatologie, testarea clinică neurosenzorială, indicațiile pentru intervenție chirurgicală și îndrumarea către un microchirurg, precum și procedurile chirurgicale care includ materiale adjuvante pentru a spori regenerarea și pentru a îmbunătăți activitățile de viață zilnică pentru pacienții noștri.
Mecanismele leziunilor nervului trigemen în stomatologie
Cele mai frecvente proceduri asociate cu leziuni ale nervului trigemen în practica stomatologică includ îndepărtarea celui de-al treilea molar inclus și plasarea de implanturi dentare endossee (Figura 1). Cauze suplimentare pot include proceduri endodontice și chiar administrarea de anestezie locală. Alte proceduri chirurgicale mai puțin frecvente includ chirurgia ortognatică cu osteotomii, traume faciale și gestionarea patologiei maxilo-faciale.
În practica noastră, cele trei etiologii cel mai frecvent observate pentru leziunile nervului trigemen includ extracțiile dentare, plasarea de implanturi și procedurile endodontice în care materialele endodontice sunt extrudate în canalul nervului alveolar inferior (Figura 2).
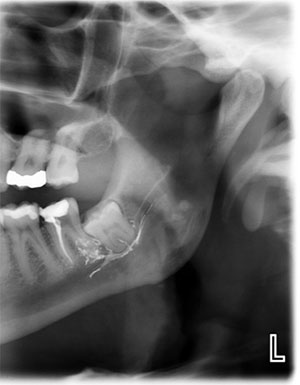
Figura 2. Materialele endodontice extrudate în IAN, cum ar fi această pastă, reprezintă una dintre cele trei etiologii cel mai frecvent observate pentru leziunile nervului trigemen.
 |
 |
|
Figura 3. Pregătirea nervului pentru neurorrafie începe cu pregătirea segmentelor nervoase proximale și distale înapoi la țesutul nervos sănătos observat prin bombarea axoplasmei, sângerarea punctiformă și lipsa fibrozei. |
Figura 4. Grefa nervoasă alogenă poate fi utilizată pentru a reconstrui defectele atunci când există o incapacitate de a efectua o reparație fără tensiune. |
Disturbarea temporară sau permanentă a nervilor senzitivi asociată cu îndepărtarea celui de-al treilea molar inclus, inclusiv exodonția chirurgicală, este un rezultat al leziunilor nervilor lingual și/sau alveolar inferior. În unele cazuri, tehnicile de conservare a alveolelor care utilizează grefe osoase alogene au ca rezultat deplasarea osului în canalul nervos, ceea ce poate provoca, de asemenea, leziuni nervoase.
Dentiștii trebuie să discute potențialul pentru aceste tipuri de leziuni în timpul procesului de consimțământ informat și să documenteze discuția în consecință. Odată identificate, aceste leziuni trebuie să fie urmărite în mod regulat cu teste nervoase în serie pentru a documenta orice modificări senzoriale. Testarea neurosenzorială și indicațiile pentru microchirurgia nervului trigemen va fi discutată mai târziu în această lucrare.
Leziunea nervului alveolar inferior (IAN) în urma îndepărtării celui de-al treilea molar impactat a fost corelată negativ cu mai mulți factori, inclusiv vârsta mai înaintată a pacientului, adâncimea de impactare, dezvoltarea structurii radiculare, angulația dintelui impactat și localizarea apexului radicular în raport cu IAN. Experiența operatorului joacă, de asemenea, un rol în incidența leziunilor nervoase. Utilizarea cu exces de zel a instrumentarului rotativ pentru îndepărtarea osului și secționarea dinților poate duce la leziuni nervoase directe.
Nu este neobișnuit ca unii clinicieni să ia în considerare utilizarea odontectomiei parțiale intenționate (în care coroana este îndepărtată și rădăcinile sunt reținute) în acele cazuri în care riscul de lezare a IAN este ridicat. Există limitări ale acestei proceduri în sensul că structura dentară nu ar trebui să fie reținută în prezența unei infecții sau a unei patologii. În plus, pacienții pot dezvolta o infecție secundară sau o migrare a fragmentelor radiculare care necesită o intervenție chirurgicală secundară, care trebuie discutată cu pacientul înainte de operație.
De aceea, rezerv procedura de odontectomie parțială intenționată doar pentru pacienți foarte selecționați și deseori optez pentru a îndepărta al treilea molar complex după o imagistică avansată în cadrul sălii de operație, unde microchirurgia concomitentă poate fi efectuată intraoperator dacă este indicată.
Pot apărea leziuni ale nervului lingual asociate cu intervenția chirurgicală la al treilea molar, având ca rezultat mușcarea limbii, modificări ale vorbirii, cum ar fi bâlbâiala, și diminuarea percepției gustului. Pacienții pot descrie, de asemenea, o alterare a gustului cu o amărăciune crescută sau un gust metalic datorită predominanței distribuției nervului glosofaringian care implică treimea posterioară a limbii, cu o intensitate diminuată a gusturilor sărat, acru și dulce, care sunt mediate de cele două treimi anterioare ale limbii.
Rețineți că nervul chorda tympani, care mediază gustul în cele două treimi anterioare ale limbii, curge împreună cu nervul lingual și poate fi lezat concomitent. Nervul lingual nu este, în general, vizualizat în timpul operației la al treilea molar și poate avea o localizare anatomică variabilă. Studiile anatomice au demonstrat variația de localizare a nervului, cu până la 10% din nervul pacientului situat deasupra crestei osoase linguale și în contact direct cu placa linguală la până la 25% dintre pacienți. Acest lucru pune nervul lingual în pericol în funcție de faptul dacă incizia este plasată prea departe în sens lingual sau dacă placa linguală este fracturată sau străpunsă de freza chirurgicală sau de instrumentarul manual.
Am observat cazuri în care al treilea molar impactat este orientat lingual, eliminând o parte din placa linguală și plasând nervul într-o locație precară în timpul extracției, chiar dacă nervul este localizat în cadrul variantelor anatomice normale. Trebuie subliniat faptul că trebuie să fim atenți la designul inciziei cu orientare vestibulară sau laterală și să nu violăm placa linguală a osului cu instrumentarul rotativ. Utilizarea retracției lambourilor linguale în timpul intervenției chirurgicale la al treilea molar poate fi asociată cu o incidență crescută a leziunilor nervoase temporare datorate leziunilor de tracțiune.
Injecțiile de anestezie locală pot provoca leziuni ale nervului trigemen în unele cazuri. Din fericire, cele mai multe dintre aceste leziuni se rezolvă spontan, dar unele pot fi permanente. S-a estimat că aproximativ una din 100.000 de injecții duce la un deficit neurosenzorial. Aceasta se traduce prin una sau două leziuni prin injectare de anestezic local în timpul carierei unui medic stomatolog activ. Etiologia exactă a acestei leziuni este neclară, existând mai multe mecanisme postulate.
Traumatismul direct al penetrării nervului de către un ac va iluziona un răspuns dureros din partea pacientului și va determina medicul dentist să retragă și să redirecționeze acul. Ar fi chinuitor de dureros și puțin probabil să se injecteze anestezie locală în interiorul tecii nervoase la un pacient treaz. În plus, suprafața unei perforații a acului este foarte mică în raport cu diametrul nervului și adesea disproporționată față de nivelul deficitului senzitiv observat clinic.
O cauză mai plauzibilă este dezvoltarea unei bărbi pe ac din cauza contactului cu osul în timpul injecțiilor repetate. Dacă acul pătrunde apoi în nerv, teoretic ar putea provoca un hematom intraneural, care poate duce la ischemie din cauza presiunii, fibroză și, în cele din urmă, deficit senzitiv permanent. O explicație pentru gradele diferite de deficit senzitiv care pot rezulta în urma leziunilor prin injectare poate fi legată de un număr mai mic de fascicule din interiorul nervului la locul de injectare de către lingulă în raport cu numărul de fascicule din regiunea celui de-al treilea molar.
În plus față de leziunile mecanice, toate anestezicele locale sunt neurotoxice și au potențialul de a provoca leziuni nervoase. Concentrația de anestezic local, prezența unui vasoconstrictor și penetrabilitatea localului, toate acestea pot afecta potențial riscul de leziuni. Unii clinicieni vor opta pentru a evita utilizarea anestezicelor locale mai concentrate pentru blocurile nervoase alveolare inferioare și le vor rezerva pentru zonele în care se poate realiza infiltrarea.
Indiferent de cauza leziunilor nervoase provocate de injectarea de anestezic local, nu există o modalitate fiabilă de a preveni apariția acestor leziuni. O tehnică bună implică injectarea lentă a pacienților și încrederea în aspirarea înainte de injectare. Orice leziune rezultată în urma injecțiilor cu anestezie locală trebuie documentată și monitorizată cu examinări în serie.
Pacienții pot fi liniștiți că majoritatea acestor leziuni se vor rezolva spontan. În circumstanța rară în care pacienții dezvoltă durere neuropată și disestezie care se centralizează, este indicat managementul farmacologic și trimiterea la un specialist în managementul durerii. Microchirurgia nervului trigemen nu s-a dovedit a fi de succes în aceste cazuri și, în general, nu este indicată pentru pacienții cu leziuni de anestezie locală.
Punerea unui implant dentar poate duce la lezarea IAN din regiunea nervului mental unde este prezentă o ansa anterioară până oriunde de-a lungul traseului nervului. Leziunile implantului pot apărea dintr-o varietate de mecanisme, inclusiv compresia mecanică directă din partea implantului, fractura osului cortical cu deplasare în canal sau forarea osteotomiei și sângerarea în interiorul canalului, ceea ce duce, în esență, la un sindrom de compartiment în interiorul canalului prin comprimarea nervului.
Planificarea preoperatorie minuțioasă cu imagistică adecvată, utilizarea ghidurilor generate pe calculator și sondarea locurilor de osteotomie pentru a asigura o structură osoasă intactă pot minimiza aceste leziuni. Radiografiile postoperatorii ar trebui să fie o practică standard după plasarea implantului. Dacă implantul pare să împingă canalul nervos, acesta trebuie fie îndepărtat și înlocuit cu un implant mai scurt, fie retras în mod corespunzător. În trecut, au fost utilizate tehnici de lateralizare a nervilor pentru a permite plasarea unor implanturi mai lungi. Cu toate acestea, procedura în sine a fost responsabilă de unele deficite senzoriale permanente.
Tratamentul endodontic poate avea ca rezultat leziuni ale nervului trigemen, care pot fi devastatoare. Instrumentarea excesivă a sistemului de canale poate oferi un canal direct pentru leziuni mecanice provocate de fișiere sau materiale de gutapercă. Leziunile chimice pot fi cauzate de soluțiile de sterilizare, inclusiv hipocloritul de sodiu și cimenturile care conțin adesea eugenol, ambele fiind neurotoxice.
Traumatismul direct poate apărea, de asemenea, în urma intervențiilor chirurgicale endodontice, cum ar fi apicoectomiile pe dinții posteriori, unde rădăcinile se află în imediata apropiere a IAN. Deplasarea materialului endodontic în canalul IAN trebuie privită întotdeauna ca o urgență.
În plus față de deficitele senzoriale, mulți pacienți pot dezvolta durere neuropată, care are un beneficiu limitat de microchirurgia nervului trigemen. Acești pacienți ar trebui să fie trimiși la un chirurg cu experiență în microchirurgie pentru a îndepărta orice material străin cât mai curând posibil înainte de apariția durerii neuropatice.
Testarea clinică neurosenzorială
După ce a fost diagnosticat un deficit neurosenzorial, este indicată testarea neurosenzorială pentru a cuantifica gradul de afectare senzorială, pentru a monitoriza orice recuperare senzorială spontană și pentru a determina dacă este indicată microchirurgia nervului trigemen. Zona afectată este cartografiată pe fața pacientului și înregistrată pe o diagramă adecvată pentru înregistrarea reproductibilă a examinărilor în serie.
Pentru a delimita zona afectată se poate folosi o perie ușoară sau un ac steril. Partea contralaterală sau partea neafectată este folosită ca martor, iar toate măsurătorile sunt înregistrate. În cazul leziunilor bilaterale, o regiune facială adiacentă neafectată este utilizată ca martor. Se aplică o presiune adecvată pentru a obține un răspuns. Penetrarea pielii nu oferă informații suplimentare utile. Se efectuează trei niveluri de testare pentru pacienții cu hipoestezie sau amorțeală.
Nivelul A include discriminarea în două puncte și simțul direcțional. Discriminarea în două puncte poate fi efectuată cu ajutorul unui calibru sau al unui calibru Boley. Valorile normale sunt de aproximativ 3 până la 4 mm. Valorile mai mari de 20 mm nu sunt, în general, înregistrate, deoarece inervația din partea contralaterală va începe să joace un rol la această distanță. Simțul direcțional se realizează folosind o perie ușoară sau un monofilament subțire de nailon și evaluând dacă pacientul poate determina cursa și direcția.
Testarea de nivel B este utilizată pentru a evalua stimulii non-noxivi, cum ar fi vibrațiile și atingerea ușoară statică. Vibrația este ușor de măsurat cu ajutorul unui diapazon, iar atingerea ușoară statică este măsurată cu monofilamente von Frey. Monofilamentul de nailon este aplicat perpendicular pe piele, iar presiunea este aplicată până când filamentul se îndoaie. Filamentul cu diametrul mai gros va necesita mai multă forță pentru a se îndoi. Filamentele sunt calibrate pe baza presiunii necesare pentru a se îndoi și se poate înregistra o valoare cantitativă.
Testarea nivelului C este utilizată pentru a măsura stimulii nocivi, inclusiv durerea și temperatura. Durerea este evaluată folosind un ac steril pentru a atinge ușor pielea pentru a determina dacă este percepută o senzație ascuțită sau dureroasă. Senzația de cald și de rece poate fi evaluată cu ajutorul unui aplicator cu vârf de bumbac cu apă caldă și spray de clorură de etil. Se poate utiliza, de asemenea, un algesiometru de presiune pentru a oferi o cantitate standardizată de presiune pentru fiecare măsurătoare. Diferitele teste corespund fibrelor nervoase specifice care mediază fiecare dintre senzații.
Similul de percepție a curentului este o tehnică mai frecvent utilizată în cercetare în care zonele afectate sunt stimulate cu un stimul electric. Frecvența de stimulare se corelează cu fibrele nervoase specifice, iar pacienții sunt capabili să înregistreze cantitativ răspunsul lor de prag la creșterea intensității curentului. Această tehnică permite cercetătorului să evalueze cantitativ leziunile nervoase, deși s-a demonstrat că aceasta se corelează bine cu cea a testelor neurosenzoriale clinice tradiționale.
Aceleași proceduri de testare pot fi utilizate pentru pacienții cu durere neuropată cu scopul de a caracteriza răspunsul la stimuli variați. Testarea de nivel A în care o ușoară mângâiere a pielii provoacă durere se numește alodinie. Testarea de nivel B determină dacă pacientul are hiperpatie, care este definită ca un răspuns dureros anormal cu debut întârziat, intensitate crescândă la stimuli repetați și senzație persistentă după ce stimularea este îndepărtată. Testarea de nivel C va determina dacă este prezentă hiperalgezia sau sensibilitatea crescută care nu este proporțională cu stimularea. Pentru pacienții cu durere, blocurile anestezice locale pot fi utilizate pentru a determina dacă leziunea este periferică, determinând dacă acestea sunt eficiente în reducerea sau eliminarea durerii.
Indicații pentru microchirurgia nervului trigemen
O tulburare neurosenzorială care persistă mai mult de trei luni este o indicație general acceptată pentru microchirurgia exploratorie a nervului trigemen. Cu toate acestea, acest concept se va schimba probabil în viitor, odată cu disponibilitatea studiilor RMN de înaltă rezoluție, inclusiv a neurografiei prin rezonanță magnetică, unde leziunile nervoase pot fi vizualizate direct, eliminând necesitatea de a aștepta în cazurile de leziuni grave sau complete.
Indicațiile pentru microchirurgia nervului trigemen includ:
- Transecția observată a nervului
- Nicio ameliorare senzorială subiectivă pentru mai mult de 3 luni
- Dezvoltarea unei dureri nou apărute în regiunea afectată
- Prezența unui corp străin
- Înrăutățirea progresivă a hipoesteziei sau disesteziei
- Hipoestezia care este intolerabilă pentru pacient.
Prezența unui corp străin, cum ar fi în cazul materialelor de obturație endodontică în interiorul canalului nervos, este o indicație pentru microchirurgie exploratorie imediată înainte de apariția durerii neuropatice.
Contraindicațiile pentru microchirurgia trigeminalului ar include:
- Demonstrarea îmbunătățirii funcției senzoriale
- Hipoestezie care este acceptabilă pentru pacient
- Un pacient grav compromis din punct de vedere medical
- Durere neuropată centrală
- Timp excesiv de la leziune
Studii au demonstrat o îmbunătățire senzorială semnificativă după microchirurgia nervului trigemen de la șase până la nouă luni de la leziune. Cu toate acestea, prognosticul va fi, în general, diminuat în timp.
Microchirurgia nervului trigemen
Principiile chirurgicale de bază implicate în microchirurgia nervului trigemen periferic includ decompresia și expunerea nervului, hemostaza, îndepărtarea oricărui material străin din interiorul sau din jurul nervului, rezecția înapoi la țesutul nervos sănătos și neurorrafia fără tensiune.
IAN poate fi abordat fie intraoral, fie transcervical prin intermediul unei incizii submandibulare. Abordul transoral este cel mai frecvent utilizat cu expunerea nervului prin decorticarea cortexului lateral sau, alternativ, prin intermediul unei osteotomii mandibulare divizate sagital. Această ultimă abordare oferă un bun acces. Cu toate acestea, ocluzia trebuie restabilită la finalizarea microchirurgiei și este necesară aplicarea unei fixări interne rigide pentru stabilitate osoasă și vindecare.
Nervul lingual este abordat fie printr-o incizie gingivală sulculară paralinguală sau linguală într-un plan subperiostal. Incizia paralinguală este completată cu o disecție contondentă și ascuțită de-a lungul planșeului gurii în vecinătatea anticipată a nervului pentru a permite expunerea acestuia. Avantajele acestei abordări includ o incizie mai mică cu vizualizarea directă a nervului. Cu toate acestea, un nerv care a suferit o leziune completă poate duce la retracția segmentelor proximal și distal la expunere.
Incizia sulcusului gingival lingual necesită o degajare laterală de-a lungul crestei oblice externe pentru mobilizarea completă a lamboului și ridicarea acestuia într-un plan subperiostal. Odată ce lamboul este ridicat, nervul poate fi vizualizat prin periostul suprapus și disecat fără vârf din interiorul lamboului. Această tehnică necesită o incizie mai mare decât modelul de incizie paralinguală a mucoasei. Cu toate acestea, nervul proximal și distal nu se va retrage în timpul disecției chirurgicale și este metoda mea preferată.
În toate cazurile de microchirurgie a nervului trigemen periferic, trebuie efectuată o neuroliză externă pentru a-l expune și a-l elibera de orice țesut cicatricial, corpuri străine sau restricții din patul tisular. Acest lucru va expune nervul, permițând o mai bună evaluare a leziunii pentru o planificare chirurgicală definitivă. Separarea țesutului cicatricial și eliberarea unui nerv intact poate fi singura procedură necesară pentru a permite recuperarea sensibilității. Neuroliza externă este de obicei efectuată sub o anumită mărire pentru a evalua nervul și pentru a izola orice patologie, cum ar fi neuroma.
Nevroliza internă este o procedură mai puțin frecventă decât cea care poate fi utilizată atunci când există dovezi de fibroză nervoasă în plus față de restricție sau compresie. Această tehnică nu este practicată de toți chirurgii, deoarece există un potențial de apariție a unor leziuni iatrogene ca urmare a procedurii în sine. Se creează o incizie longitudinală prin epineu pentru a expune structurile fasciculare interne și a evalua integritatea nervului.
Plasarea unei incizii longitudinale de-a lungul nervului se numește epineurotomie epifasciculară, în timp ce excizia completă a epineurului se numește epineurectomie epifasciculară. Odată cu eliberarea epineurului, nervului i se poate permite să se extindă, ceea ce indică o decompresie internă reușită. Atunci când se observă fibroză și nu există țesut nervos viabil, segmentul afectat trebuie excizat și nervul trebuie pregătit pentru neurorrafie.
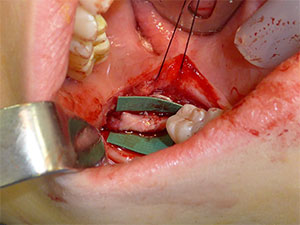
Pregătirea nervului pentru neurorrafie începe cu pregătirea segmentelor proximale și distale ale nervului înapoi la țesutul nervos sănătos, observat prin bombarea axoplasmei, sângerarea punctiformă și lipsa fibrozei (figura 3). Țesutul anormal este excizat în trepte mici până când țesutul nervos normal este observat sub lupă. Capetele proximale și distale ale nervului sunt apoi aliniate și se evaluează dacă este posibilă închiderea fără tensiune.
Mobilizarea IAN poate fi îmbunătățită prin disecția distală și proximală a nervului și sacrificarea ramurii incisive pentru a permite lateralizarea și mobilizarea după decorticarea IAN de la locul leziunii până la foramina mentală. Mobilizarea nervului lingual poate fi maximizată prin continuarea disecției proximale și distale. Neurorrafia pentru leziunile periferice ale nervului trigemen poate fi efectuată la nivelul epineurului sau perineurului, deși cel mai frecvent este finalizată la nivelul epineurului.
Clinic, nu există nicio diferență în ceea ce privește rezultatele pentru repararea nervului senzitiv prin tehnica epineurală față de cea perineurală, deși există un potențial de leziuni iatrogene atunci când se încearcă repararea la nivelul fasciculelor. Se selectează un diametru al suturii mai mic de 7-0 dintr-un material nereactiv, cum ar fi nailon, pentru a minimiza proliferarea țesutului cicatricial și răspunsul inflamator.
Cea mai critică problemă rămâne tensiunea de-a lungul situsului de neurorrafie, care trebuie minimizată pentru a obține rezultate optime, deoarece tensiunea poate duce la restricționarea fluxului sanguin și ischemia nervului. În cazul în care nu se poate obține o reparație fără tensiune prin neurorrafie directă, se poate utiliza tehnica de reparație asistată de conductă. Această tehnică permite plasarea suturilor de eliberare a tensiunii la marginea conductului.
Conductele îndeplinesc, de asemenea, alte câteva funcții importante în repararea nervilor. Printre acestea se numără protecția situsurilor de neurorrafie, prevenirea nealinierii fasciculului și prevenirea cicatrizării în jos sau a legării nervului în timpul vindecării. Din punct de vedere istoric, au fost descrise și utilizate multe materiale pentru conducte, dar majoritatea chirurgilor de astăzi preferă conductele resorbabile din colagen sau din submucoasa intestinală subțire de porc, care se remodelează pentru a forma un nou strat tisular similar cu epineuria. Indiferent de materialul utilizat, aceste conducte ajută la regenerarea nervului, permițând creșterea capilară și difuzarea factorilor de creștere la locul leziunii.
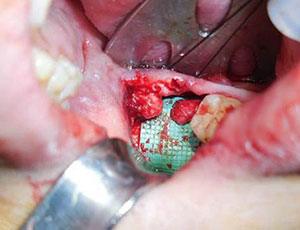
Dacă spațiul dintre capetele nervoase este prea mare pentru o neurorrafie directă sau pentru o reparație asistată de conductă, se poate utiliza o grefă nervoasă interpozițională, care poate fi autogenă sau alogenă (figura 4). Disponibilitatea grefelor nervoase alogene a schimbat dramatic opțiunile pentru pacienți, deoarece acestea elimină morbiditatea concomitentă asociată cu recoltarea de grefe autogene. Utilizarea grefelor fără tensiune poate, de fapt, să îmbunătățească rezultatele în comparație cu reparațiile primare efectuate sub tensiune. Prefer grefele nervoase alogene, care sunt ușor disponibile și acceptabile pentru pacienți în comparație cu recoltarea de grefe autogene.
Reeducarea senzorială
Reeducarea senzorială poate fi utilă pentru a-i ajuta pe pacienți să accelereze debutul recuperării lor senzoriale. Exercițiile de reeducare senzorială efectuate cu masaj și stimulare zilnică a zonei afectate împreună cu administrarea de vitamina B12 au ca rezultat obținerea recuperării senzoriale funcționale (FSR) mai devreme decât pacienții care nu folosesc aceste modalități. Acest lucru nu înseamnă că rezultatul final este diferit, ci doar că FSR poate fi obținută mai repede.
Obiectivul reeducării senzoriale este de a stimula receptorii periferici, astfel încât sistemul nervos central să poată începe apoi să proceseze această intrare senzorială. Recomand antrenamentul de reeducare senzorială și vitamina B12 tuturor pacienților postoperator.
Rezultatele microchirurgiei nervului trigemen
Majoritatea datelor privind rezultatele pentru repararea microchirurgicală a leziunilor periferice ale nervului trigemen se bazează pe rapoarte de caz și serii. Din punct de vedere istoric, nu a existat o standardizare în cuantificarea rezultatelor leziunilor nervoase până la punerea în aplicare a Medical Research Council Scale (MRCS). Acest instrument standardizează și cuantifică rezultatele clinice senzoriale, ceea ce este util pentru comparații între studii.
Factorii asociați cu rezultate senzoriale reușite în urma microchirurgiei includ timpul scurs de la leziune până la intervenția chirurgicală, lipsa durerii neuropatice preoperatorii, absența corpurilor străine în jurul nervului, reparația primară fără tensiune și utilizarea reparației asistate de conductă sau a grefelor nervoase atunci când nu este posibilă o reparație fără tensiune.
Pacienții trebuie să fie sfătuiți cu privire la așteptările realiste de rezultat în ceea ce privește intervalul de timp până la recuperare și nivelurile senzoriale finale care pot fi atinse pe baza variabilelor preoperatorii. Microchirurgia nervului trigemen s-a dovedit a fi o modalitate eficientă de restabilire a senzației după leziuni ale nervului trigemen periferic.
Direcții viitoare și concluzii
Microchirurgia nervului trigemen s-a dovedit a fi un tratament chirurgical eficient în gestionarea leziunilor nervului trigemen periferic. În plus față de disponibilitatea conductelor și a grefelor nervoase alogene, alte adjuvante devin disponibile pentru microchirurgi, cum ar fi plasma bogată în trombocite, care este utilizată pentru a îmbunătăți vindecarea rănilor prin eliberarea de factori de creștere și alte substanțe bioactive care inițiază vindecarea rănilor. Celulele stem derivate din țesutul adipos sunt un alt adjuvant care poate promova regenerarea nervilor. Aceste tipuri de materiale și tehnici emergente vor continua să evolueze și vor contribui probabil la o mai bună recuperare senzorială în viitor.
Bibliografie
Behnia H, Kheradvar A, Shabrohbi M. An Anatomic Study of the Lingual Nerve in the Third Molar Region. J Oral Maxillofac Surg. 58:649-651; 2000.
Dessouky R, Xi Y, Zuniga J, Chhabra A. Role of MR Neurography for the Diagnosis of Peripheral Trigeminal Nerve Injuries in the Patients with Prior Molar Tooth Extraction. Am J Neuroradiolo. 39:162-169: 2018.
Devine M, Modgill O, Renton T. Mandibular Division Trigeminal Nerve Injuries Following Primary Endodontic Treatment. O serie de cazuri. Australian Endodontic J. 43:56-65; 2017.
Dodson TB și Kaban LB. Recomandări pentru managementul defectelor nervilor trigeminali pe baza unei evaluări critice a literaturii. J Oral Maxillofac Surg. 55:1380-1386; 1997.
Lampert RC, Nesbitt TR, Chuang SK, Ziccardi VB. Managementul leziunilor endodontice ale nervului alveolar inferior. Quintessence Int. 47:581-587; 2016.
Meyer RA și Bagheri SC. Evaluarea clinică a leziunilor periferice ale nervului trigemen. Atlas Oral Maxillofac Surg Clin N Am. 19:15-33; 2011.
Miloro M, Halkias LE, Slone HW, et al. Assessment of the Lingual Nerve in the Third Molar Region Using Magnetic Resonance Imaging. J Oral Maxillofac Surg. 55:134-137; 1997.
Nizam SA și Ziccardi VB. Leziuni ale nervului trigeminal: Evitarea și gestionarea leziunilor iatrogene. Oral Maxillofac Surg Cl N Am. 27:411-424; 2015.
Pogrel MA. The Results of Microneurosurgery of the Inferior Alveolar and Lingual Nerve. J Oral Maxillofac Surg. 60:485-489; 2002.
Pogrel MA, Jergensen R, Burgon E, Hulme D. Long-Term Outcome of Trigeminal Nerve Injuries Related to Dental Treatment. J Oral Maxillofac Surg. 69:2284-2288; 2011.
Pogrel MA și Thamby S. Permanent Nerve Involvement Resulting from Inferior Alveolar Nerve Blocks. JADA. 131:901-907; 2000.
Pogrel MA, Bryan J, Regezi J. Nerve Damage Associated with Inferior Alveolar Nerve Blocks. JADA. 126:1150-1155; 1995.
Shanti RM, Khan J, Eliav E, Ziccardi VB. Is there a role for a Collagen Conduit and Anti-Inflammatory Agent in the Management of Partial Peripheral Nerve Injuries. J Oral Maxillofac Surg. 71:1119-1125, 2013.
Wilson MT, Chuang SK, Ziccardi, VB. Lingual Nerve Microsurgery Outcomes using Two Different Conduits: Un studiu retrospectiv de cohortă. J Oral Maxillofac Surgery. 75:609-615; 2017.
Yampolsky A, Ziccardi VB, Chuang SK. Eficacitatea alogrefăurilor nervoase celulare în reconstrucția nervului trigeminal. J Oral Maxillofac Surgery. 75:2230-2234; 2017.
Yilmaz Z, Ucer C, Scher E, Suzuki J, Renton T. A Survey of the Opinion and Experience of UK Dentists: Part 2: Risk of Assessment Strategies and the Management of Iatrogenic Trigeminal Nerve Injuries Related to Dental Implant Surgery. Implant Dent. 26:256-262; 2017.
Ziccardi VB și Assael LA. Mecanismele leziunilor nervilor trigeminali. Atlas Oral Maxillofac Surg Clin N Am. 9:1-11; 2001.
Ziccardi VB, Hullett J, Eliav E, Gomes J. Physical Neurosensory Testing versus Current Perception Threshold Assessment in Trigeminal Nerve Injuries Related to Dental Treatment: A Retrospective Study. Quintessence Int. 40:603-609; 2009.
Ziccardi VB. Tehnici microchirurgicale pentru repararea nervilor alveolar inferior și lingual. Atlas Oral Maxillofac Surg Clin N Am. 19:79-90; 2011.
Dr. Ziccardi este profesor, președinte și director de rezidențiat la Rutgers University School of Dental Medicine Department of Oral and Maxillofacial Surgery. El poate fi contactat la (973) 972-7462 sau Această adresă de email este protejată contra spambots. Trebuie să activați JavaScript pentru a o vizualiza.
Disponibilitate: Dr. Ziccardi este consultant cu Axogen, Alachua, Florida.
Fereastra de 90 de zile: Leziunile nervilor trigeminali și importanța trimiterii prompte
Un cercetător de la Rutgers va explora rădăcinile genetice ale nevralgiei de trigemen
Tratamentul abordează nevralgia de trigemen fără efecte secundare
.