
La crescente prevalenza dell’obesità sta guidando una maggiore attenzione sul suo ruolo nella promozione delle malattie cardiovascolari. Le stime della prevalenza aggiustata per età di obesità e obesità grave è aumentato significativamente tra gli adulti, ma non tra i bambini e gli adolescenti, negli Stati Uniti tra 2001-2004 e 2013-2016.1,2 Durante 2013-2016, 38,9 per cento degli adulti aveva l’obesità e 7,6 per cento aveva grave obesità.2 Le stime di prevalenza per l’obesità e grave obesità in bambini e adolescenti durante quel periodo erano 17,8 per cento e 5,8 per cento, rispettivamente.2
L’Obesity Medicine Association definisce l’obesità come una malattia cronica, recidivante, multifattoriale, neurocomportamentale, in cui un aumento del grasso corporeo promuove la disfunzione del tessuto adiposo e forze fisiche anomale della massa grassa, con conseguenti conseguenze negative per la salute a livello metabolico, biomeccanico e psicosociale.3
Incremento del rischio di malattie cardiovascolari
L’obesità è stata costantemente associata a un aumento del rischio di malattie metaboliche e cardiovascolari. “Un aumento del grasso corporeo può contribuire direttamente alle malattie cardiache attraverso l’allargamento atriale, ventricolare e l’aterosclerosi”, dice Harold Bays, MD, FACC. Inoltre, aumento del grasso corporeo contribuisce indirettamente alla malattia di cuore, “attraverso la promozione di apnea del sonno, malattia tromboembolica e insorgenza o peggioramento delle malattie metaboliche che sono importanti fattori di rischio di malattie cardiovascolari, tra cui dislipidemia, diabete di tipo 2, pressione alta e sindrome metabolica,” dice Bays.
Nello studio sul rischio cardiovascolare nei giovani finlandesi, la misurazione ripetuta dell’altezza e del peso dei partecipanti tra il 1980 e il 2011 ha mostrato che le traiettorie di peggioramento o persistenza dell’obesità erano associate a un aumentato rischio di malattie cardiovascolari in età adulta.4 I partecipanti che hanno ridotto il loro elevato indice di massa corporea (BMI) infantile a livelli normali avevano un rischio simile di dislipidemia e ipertensione rispetto a quelli che non erano mai stati obesi o sovrappeso. Un altro studio ha dimostrato che un aumento del BMI tra i sette anni e la prima età adulta era associato a un aumento del rischio di diabete di tipo 2.5
“… l’aumento del grasso corporeo contribuisce indirettamente alle malattie cardiache, attraverso la promozione dell’apnea del sonno, la malattia tromboembolica e l’insorgenza o il peggioramento delle malattie metaboliche che sono importanti fattori di rischio di malattie cardiovascolari, tra cui dislipidemia, diabete di tipo 2, pressione alta e sindrome metabolica.” – Harold Bays, MD, FACC
Uno studio di coorte longitudinale di 67.278 partecipanti, metà dei quali con obesità, ha trovato che quelli con obesità erano significativamente più probabilità di avere ipertensione e diabete. In otto anni di follow-up, l’obesità era fortemente associata a una nuova diagnosi di fibrillazione atriale dopo aver controllato per età, sesso, ipertensione e diabete.6 Nel 2015, un BMI elevato era responsabile di quattro milioni di morti a livello globale.7 Un’analisi dei dati di 3.310 pazienti nello studio TOPCAT ha rilevato che il rischio di mortalità per tutte le cause era significativamente più alto nei pazienti con insufficienza cardiaca con frazione di eiezione preservata (HFpEF) con obesità addominale rispetto a quelli senza obesità addominale.8
Patogenesi dell’obesità
L’eziologia dell’obesità è multifattoriale. I contributi alla sua patogenesi includono fattori genetici, ambientali, socioculturali, fisiologici, medici, comportamentali ed epigenetici.
- Sono state identificate più di 140 regioni cromosomiche genetiche legate all’obesità. I geni legati al BMI e all’adiposità generale sono altamente espressi nel sistema nervoso centrale.7
- Si pensa che i geni dell’obesità agiscano nel regolatore ipotalamico omeostatico dell’equilibrio energetico e nei circuiti neurali legati al processo decisionale basato sulla ricompensa, all’apprendimento e alla memoria, allo sconto ritardato e all’orientamento spaziale.7
- Il rischio epigeneticamente aumentato per l’obesità adulta può anche essere trasmesso alle generazioni future.7
- Altri fattori includono sonno disturbato, stress mentale, disfunzioni neurologiche, infezioni virali e infiammazione.3
- Le interazioni tra i fattori causali possono portare a un eccessivo aumento di peso e all’obesità.7
Il microbiota intestinale ha anche un ruolo nel promuovere l’adiposità. La segnalazione proinfiammatoria generata in risposta al lipopolisaccaride batterico può influenzare i centri cerebrali neurocomportamentali e influenzare negativamente la funzione degli adipociti, portando all’adiposopatia e all’aumento del rischio di malattie metaboliche.3
Algoritmo dell’obesità3
Valutazione completa
- Anamnesi medica, dell’attività fisica e dell’alimentazione, compresi i modelli alimentari, i tentativi di perdita di peso e un diario di cibi e bevande
- Esame fisico, compresi altezza, peso, pressione sanguigna, analisi della composizione corporea, misurazione della vita
- Valutare la presenza di obesità, adiposopatia e malattie della massa grassa: BMI, percentuale di grasso corporeo, circonferenza vita, Edmonton Obesity Staging System
- Atest del sangue rilevanti per l’obesità, tra cui glicemia a digiuno, emoglobina A1c, livelli di lipidi a digiuno ed enzimi epatici
- Test di laboratorio generali e personalizzati
- Test diagnostici personalizzati, inclusi composizione corporea, imaging, sonno e studi metabolici
Principi di trattamento
- Trattare la disfunzione degli adipociti e del tessuto adiposo, che tratta l’adiposopatia
- Trattare l’eccesso di grasso corporeo, che tratta la malattia della massa grassa
- Trattare le malattie dovute all’aumento del grasso corporeo e le sue conseguenze avverse metaboliche e biomeccaniche può migliorare la salute del paziente, la qualità della vita, il peso e la composizione corporea
Piani di trattamento individualizzati
- Gestire le cause secondarie e contributive dell’adiposopatia e delle malattie della massa grassa
- Gestire i farmaci concomitanti che potrebbero alterare il peso corporeo
- Terapia nutrizionale: Utilizzare la restrizione calorica, la restrizione dei carboidrati, il diario alimentare, programmi di dieta a bassissimo contenuto calorico
- Attività fisica: Dare prescrizione di esercizio, usare pedometri, diminuire il tempo sedentario, obiettivo iniziale di 150 minuti a settimana di attività fisica di moderata intensità
- Counseling: Eliminare i pregiudizi e lo stigma del fornitore, identificare l’autosabotaggio, sviluppare un forte sostegno, affrontare la gestione dello stress, l’ottimizzazione del sonno, altro supporto psicologico come necessario
- Farmacoterapia: Utilizzare come parte di un programma completo
- Chirurgia bariatrica se necessario
- Considerare l’invio a uno specialista in medicina dell’obesità
Adiposopatia
L’adiposopatia si riferisce all’allargamento patogeno delle cellule adipose e del tessuto adiposo che provoca anomalie anatomiche e funzionali, portando a malattie metaboliche e a un aumento del rischio di malattie cardiovascolari. “Dato che il tessuto adiposo non ha meno potenziale di malattia di qualsiasi altro organo del corpo, il termine adiposopatia è destinato a identificare la patologia dell’organo del tessuto adiposo simile alle ‘opatie’ di altri organi del corpo”, dice Bays. In particolare, l’adiposopatia è definita come disfunzione degli adipociti e del tessuto adiposo causata dal bilancio calorico positivo e dallo stile di vita sedentario in individui geneticamente e ambientalmente suscettibili.9
Le manifestazioni anatomiche dell’adiposopatia includono:
- Ipertrofia degli adipociti
- Aumento dell’adiposità viscerale, pericardica, perivascolare e altre adiposità periorganiche
- Crescita del tessuto adiposo oltre il suo approvvigionamento vascolare con ischemia, morte cellulare e infiammazione
- Aumento delle cellule immunitarie del tessuto adiposo
- Depositi di grasso ectopico in altri organi9
Le manifestazioni fisiopatologiche dell’adiposopatia includono:
- Impedita adipogenesi
- Disfunzione patologica degli organelli adipocitari
- Aumento degli acidi grassi liberi circolanti
- Risposte endocrine e immunitarie del tessuto adiposo
- Interazione patogena con altri organi9
Questi cambiamenti anatomici e fisiopatologici risultano in varie manifestazioni cliniche, tra cui glicemia alta, insulino-resistenza, ipertensione, dislipidemia adiposopatica, sindrome metabolica, aterosclerosi e una serie di altre patologie. Nella sua revisione dei cambiamenti adiposopatici che si verificano con l’aumento del grasso corporeo, Bays ha scritto: “Un’applicazione clinica del rasoio di Ockham suggerisce l’adiposopatia come causa primaria della maggior parte dei casi di malattie metaboliche come alti livelli di glucosio, alta pressione sanguigna e dislipidemia, così come la maggior parte dei casi di malattie cardiovascolari. “9
Obesità e infiammazione nella malattia cardiovascolare
 Clicca l’immagine per una visualizzazione più grande.
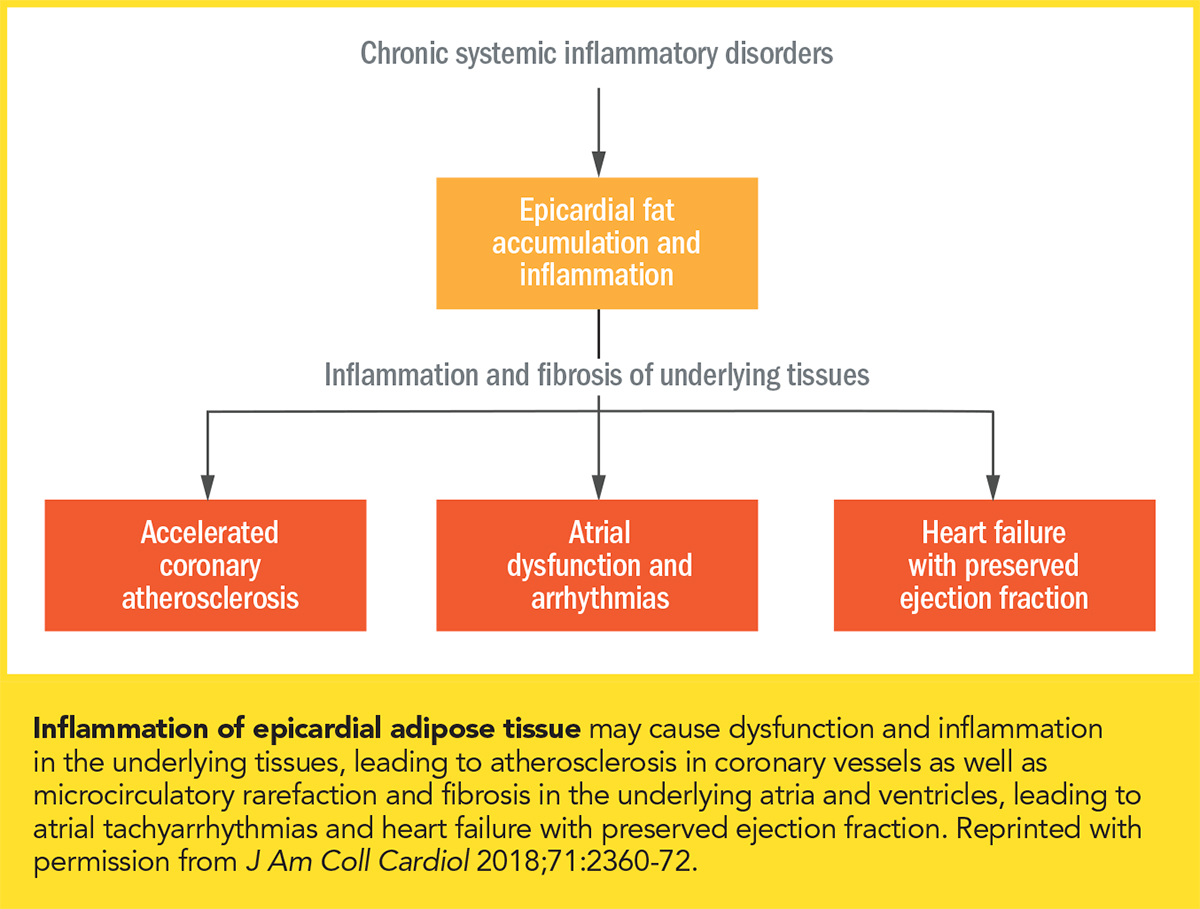
Clicca l’immagine per una visualizzazione più grande. L’obesità promuove l’infiammazione sistemica e l’infiammazione può guidare l’adipogenesi. Infiammazione sistemica cronica, insieme ad un aumento dell’accumulo di tessuto adiposo epicardico è stato osservato in persone con obesità.10 “La maggior parte dei cardiologi hanno familiarità con il modello ‘inside to in’ di aterosclerosi, dove le lipoproteine aterogene nella circolazione vengono intrappolati nel subendotelio e generare una reazione infiammatoria che promuove la placca ateromatosa,” dice Bays. “È sempre più riconosciuto che il ‘grasso malato’ adiposo che circonda il cuore può anche trasmettere risposte infiammatorie che promuovono la malattia di cuore. Questo è talvolta chiamato il modello ‘outside to in’ di aterosclerosi.”
L’infiammazione sistemica promuove l’espressione di un fenotipo proinfiammatorio nel grasso epicardico, in particolare il tessuto adiposo che circonda le arterie coronarie. L’infiammazione cronica e l’accumulo di grasso epicardico è fortemente associato con la presenza, la gravità e la progressione della malattia coronarica, indipendente dall’adiposità viscerale.10 Gli adipociti epicardici normali sono simili agli adipociti del tessuto adiposo bruno, che bruciano gli acidi grassi e nutrono i tessuti adiacenti. Essi secernono adiponectina, che riduce al minimo l’infiammazione e la fibrosi nelle arterie coronarie e nel miocardio. Al contrario, il grasso epicardico nelle persone obese è più incline alla lipolisi, con conseguente rilascio di acidi grassi e infiammazione reattiva. Nell’obesità, la secrezione di adiponectina dal grasso epicardico è ridotta e vengono rilasciate adipochine proinfiammatorie, promuovendo l’infiltrazione di macrofagi, la distruzione dei sistemi microvascolari e l’attivazione di vie fibrotiche (Figura).10
Il disturbo miocardico più comune nelle persone con obesità è l’HFpEF, caratterizzato da fibrosi ventricolare e diminuzione della distensibilità, insieme a un modesto aumento del volume cardiaco, livelli relativamente bassi di peptide natriuretico e funzione renale compromessa. Anche un modesto sovraccarico di volume porta al sovraccarico cardiaco e all’aumento sproporzionato delle pressioni di riempimento cardiaco.10
 Clicca sull’immagine per ingrandirla.
Clicca sull’immagine per ingrandirla. Obesità metabolicamente sana
L’obesità metabolicamente sana (MHO) si riferisce all’obesità senza la presenza della sindrome metabolica. Le persone con MHO hanno tipicamente livelli intermedi di adiposità viscerale e rischio cardiovascolare tra quelli con peso normale e quelli con obesità.11 Tuttavia, gli studi hanno trovato che almeno la metà dei partecipanti con MHO al basale si convertono in obesità metabolicamente malsana con aumentato rischio di malattia cardiovascolare.11,12
“I rapporti di pazienti che sono metabolicamente sani, ma con obesità sono altamente dipendenti da come sano è definito. Con definizioni più severe, è raro trovare tali individui. In questi rari casi, l’aggiunta di tempo spesso trasforma il paziente apparentemente ‘sano’ con obesità in un paziente che alla fine esprime le complicazioni dell’obesità, e quindi diventa malsano.”
Nel Nurses’ Health Study, l’84% di 3.027 donne con MHO al basale si è convertito in fenotipi malsani dopo 20 anni di follow-up.12 Lo studio MESA ha riferito che il 48 per cento dei partecipanti con MHO ha sviluppato la sindrome metabolica e un aumentato rischio di malattie cardiovascolari durante una mediana di 12,2 anni di follow-up.
“I rapporti di pazienti che sono metabolicamente sani, ma con obesità sono altamente dipendenti da come sano è definito. Con definizioni più severe, è raro trovare tali individui”, dice Bays. “In questi rari casi, l’aggiunta di tempo spesso trasforma il paziente apparentemente ‘sano’ con obesità in un paziente che alla fine esprime le complicazioni dell’obesità, e quindi diventa malsano”, aggiunge. “Il concetto di paradosso dell’obesità non è più così paradossale quando la funzionalità del tessuto adiposo è l’obiettivo, al contrario della quantità di tessuto adiposo. Il grado in cui il grasso è funzionale o disfunzionale (da un punto di vista endocrino e immunitario) è ciò che aiuta a determinare il potenziale patogeno dell’aumento del grasso corporeo. Questo è il motivo per cui il concetto di adiposopatia o ‘grasso malato’ è così importante”, spiega Bays.
Management
Help Your Patients Move More
 Clicca l’immagine per una visualizzazione più grande.
Clicca l’immagine per una visualizzazione più grande. Incoraggia i tuoi pazienti a creare un piano per muoversi di più. Suggerite loro di pensare a tre modi per inserire più naturalmente il tempo in piedi o in movimento. Per esempio:
- Optate per una pausa attività per fare stretching e muoversi piuttosto che per uno spuntino o una pausa caffè
- Camminate o fate leg raises durante la prossima conferenza telefonica
- Tenete bande per lo stretching e/o pesi per le mani vicino alla TV e usate la pubblicità come spunto per alzarvi e muovervi
- Imposta un allarme all’inizio di ogni ora e alzatevi dalla sedia al lavoro e a casa (alcuni dispositivi fitness possono essere programmati per fare questo,
Invia i tuoi pazienti a CardioSmart.org per altri consigli su come aumentare l’attività fisica. Scarica l’infografica qui raffigurata per sostenere le tue conversazioni con i tuoi pazienti. Affiggila alla parete dell’ufficio per segnalare ai tuoi pazienti l’importanza di essere attivi – e di alzarsi e muoversi!
La perdita di peso è raccomandata per tutti i pazienti in sovrappeso o obesi con condizioni comorbide come prediabete, diabete, ipertensione e dislipidemia.6 “Riconoscere il potenziale patogeno del tessuto adiposo può permettere una logica più chiara per raccomandare la riduzione del peso ai pazienti in sovrappeso. In altre parole, discutere di come l’aumento di peso del grasso fa sì che il grasso diventi “malato” e di come perdere peso corporeo faccia sì che il grasso diventi più “sano” potrebbe rivelarsi più produttivo che discutere dei singoli componenti diagnostici che definiscono la sindrome metabolica,” dice Bays.
Gli obiettivi per la gestione degli adulti con sovrappeso o obesità sono di migliorare la salute, la qualità della vita e il peso e la composizione del corpo.3 A causa dell’eterogeneità dell’eziologia e della fisiopatologia dell’obesità, la risposta al trattamento varia tra i pazienti. Il tasso di perdita di peso iniziale è il fattore più coerente che predice il successo della perdita di peso a lungo termine.7 Si raccomanda un obiettivo di peso iniziale del 5-10 per cento in sei mesi, con un’enfasi sui cambiamenti della dieta, una maggiore attività fisica e la modifica del comportamento consegnata da un team multidisciplinare. Ulteriori interventi includono farmaci per la perdita di peso, dispositivi medici e chirurgia bariatrica.7
L’evidenza suggerisce che lo zucchero aggiunto e alcuni cibi contenenti grassi saturi aumentano il rischio di malattie cardiometaboliche attraverso meccanismi metabolici che non sono mediati solo dal bilancio energetico positivo e dall’aumento del grasso. Alcuni modelli o componenti della dieta sembrano aumentare “l’energia in” o “l’immagazzinamento dell’energia come grasso” attraverso meccanismi non spiegati solo dal loro specifico contributo calorico al lato “energia in” del bilancio energetico.13
Una quantità sufficiente di grassi polinsaturi nella dieta, con una corrispondente diminuzione dei grassi saturi, si traduce in un’importante riduzione dei lipidi nel sangue. La sostituzione degli acidi grassi saturi con acidi grassi n-6 è associata a un minor rischio di malattie cardiovascolari; la sostituzione con carboidrati raffinati ha un effetto neutro o avverso.13 Il consumo di fruttosio, sciroppo di mais ad alto contenuto di fruttosio o saccarosio porta a maggiori aumenti dei fattori di rischio per le malattie cardiometaboliche rispetto alle quantità isocaloriche di amido.13
La chirurgia bariatrica riduce il grasso corporeo, compreso il grasso epicardico, diminuisce l’infiammazione e migliora la funzione degli adipociti e del tessuto adiposo, con conseguente riduzione dei livelli di lipidi e miglioramenti delle malattie metaboliche.10 I fattori di rischio delle malattie cardiovascolari sono migliorati, compreso il metabolismo del glucosio, la pressione sanguigna, i fattori legati alla trombosi, la funzione renale, la funzione degli adipociti e del tessuto adiposo, i marcatori infiammatori e i marcatori vascolari. “Alcuni interventi bariatrici non solo migliorano sostanzialmente i fattori di rischio delle malattie cardiovascolari, ma riducono anche la mortalità complessiva delle malattie cardiovascolari”, nota Bays. I candidati per la chirurgia bariatrica includono pazienti con un BMI ≥35 con una o più conseguenze negative per la salute e quelli con un BMI ≥40 con o senza conseguenze negative per la salute.3
L’algoritmo di obesità sviluppato dalla Obesity Medicine Society è un buon punto di partenza per sviluppare strategie di gestione per i pazienti con sovrappeso o obesità. Si tratta di una risorsa gratuita per l’educazione e la gestione dei pazienti formattata in oltre 300 diapositive PowerPoint scaricabili. “L’algoritmo di obesità è una discussione semplificata, ma completa della gestione dell’obesità, che può aiutare i medici a sviluppare strategie per il trattamento dei pazienti con obesità”, dice Bays.
- Hales CM, Fryar CD, Carroll MD, et al. JAMA 2018;319:2419-29.
- Ogden CL, Fryar CD, Hales CM, et al. JAMA 2018;319:2410-8.
- Bays HE, Seger J, Primack C, et al. Obesity Algorithm, presentato dalla Obesity Medicine Association. Disponibile all’indirizzo: obesityalgorithm.org. Accessed June 10, 2018.
- Buscot MJ, Thomson RJ, Juonala M, et al. Eur Heart J 2018;Apr 4:.
- Bjerregaard LG, Jensen BW, Angquist L, et al. New Engl J Med 2018;378:1302-12.
- Foy AJ, Mandrola J, Liu G, et al. Am J Cardiol 2018;121:1072-5.
- Gadde KM, Martin CK, Berthoud HR, et al. J Am Coll Cardiol 2018;69-84.
- Tsujimoto T, Kajio H. J Am Coll Cardiol 2017;70:2739-49.
- Bays H. Curr Atheroscler Rep 2014;16:409.
- Packer M. J Am Coll Cardiol 2018;71:2360-72.
- Mongraw-Chaffin M, Foster MC, Anderson CAM. J Am Coll Cardiol 2018;71:1857-65.
- Eckel N, Li Y, Kuxhous O, et al. Lancet Diabetes Endocrinol 2018;May 28:.
- Stanhope KL, Goran MI, Bosy-Westphal A, et al. Obes Rev 2018;maggio 14:.
- Bays HE, Jones PH, Jacobson TA, et al. J Clin Lipidol 2016;10:33-57.
- Bays H, Kothari SN, Azagury DE, et al. Surg Obes Relat Dis 2016;12:468-95.



Temi clinici: Aritmie e EP cliniche, Diabete e malattie cardiometaboliche, Dislipidemia, Insufficienza cardiaca e cardiomiopatie, Prevenzione, Malattia aterosclerotica (CAD/PAD), Fibrillazione atriale/aritmie sopraventricolari, Metabolismo lipidico, Insufficienza cardiaca acuta, Insufficienza cardiaca e biomarcatori cardiaci, Dieta, Esercizio, Ipertensione, Apnea notturna
Parole chiave: Pubblicazioni ACC, Rivista di Cardiologia, Adipociti, Adipogenesi, Adipochine, Adiponectina, Tessuto adiposo, Tessuto adiposo, Marrone, Adiposità, Aterosclerosi, Fibrillazione atriale, Chirurgia bariatrica, Terapia comportamentale, Glucosio nel sangue, Pressione sanguigna, Indice di massa corporea, Volume cardiaco, Malattie cardiovascolari, Malattia coronarica, Processo decisionale, Diabete mellito, Diabete mellito, Tipo 2, Dieta, Dislipidemie, Studi epidemiologici, Esercizio, Fattore X, Acidi grassi, Acidi grassi non esterificati, Acidi grassi, Omega-6, Studi di follow-up, Fruttosio, Glucosio, Insufficienza cardiaca, Ipertensione, Infiammazione, Insulino-resistenza, Lipolisi, Lipoproteine, Studi longitudinali, Macrofagi, Sindrome metabolica X, Miocardio, Peptidi natriuretici, Obesità, Obesità, Addominale, Obesità, Morbido, Obesità pediatrica, Organelli, Sovrappeso, Team di cura del paziente, Fenotipo, Placca, Aterosclerotico, Stato prediabetico, Prevalenza, Qualità della vita, Fattori di rischio, Sindromi da apnea del sonno, Spuntini, Responsabilità sociale, Volume di ictus, Saccarosio, Trombosi, Aumento di peso, Perdita di peso
< Torna alle inserzioni