
Histoire
Un homme blanc de 34 ans a été admis à l’hôpital après avoir été adressé pour une consultation ophtalmologique par son équipe de médecine interne. Le patient n’a signalé aucune plainte oculaire ou visuelle et avait une histoire oculaire sans particularité.
Ses antécédents médicaux étaient positifs pour une cirrhose du foie induite par l’alcool. Le reste de ses antécédents chirurgicaux et médicaux étaient non contributifs. Le patient ne prenait pas actuellement de médicaments et a nié toute allergie médicamenteuse.
Données diagnostiques
Ses meilleures acuités visuelles entrantes corrigées étaient de 20/20 OD et 20/20 OS de loin et de près.
Les constatations externes pertinentes sont documentées dans la photographie. L’examen biomicroscopique du segment antérieur était sans particularité et la tonométrie d’applanation Goldmann a mesuré 15mm Hg OU.
L’examen du fond d’œil dilaté était dans les limites normales avec une cupule normale mesurant 0,2/0,2 et des périphéries calmes.
Votre diagnostic
Ce cas nécessite-t-il des examens complémentaires ? Que vous disent l’histoire et les résultats cliniques de ce patient sur son diagnostic probable ? Comment prendriez-vous en charge ce patient ? Quel est le pronostic probable de ce patient ?
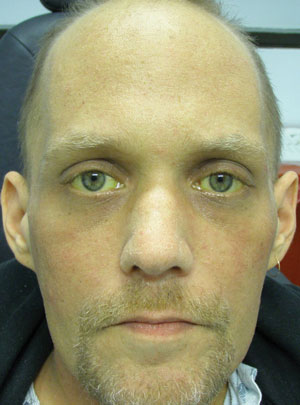
Ce patient masculin de 34 ans a présenté des yeux et une peau jaunis, mais une vision de 20/20 dans les deux yeux. Ses antécédents peuvent-ils aider à son diagnostic ?
Discussion
Les tests supplémentaires comprenaient une photodocumentation de la présentation pour référence et une inspection minutieuse des paupières pour exclure un dépôt de lipides et de cholestérol (xanthélasma).
Le diagnostic dans ce numéro est un ictère scléral secondaire à un ictère systémique.1,2 L’ictère scléral est le plus souvent le signe initial d’un ictère, qui dans ce cas était le résultat d’une cirrhose du foie induite par l’alcool. Plus précisément, l’ictère indique un excès de bilirubine dans le sang, généralement supérieur à 2,5mg/dL.2
Les globules rouges contiennent de l’hémoglobine composée de deux chaînes alpha et de deux chaînes bêta, chacune contenant un groupe hème.1,2 A la fin de son cycle de vie, le GR est pris en charge par les monocytes où le groupe hémique est éliminé, d’abord en étant converti en biliverdine puis, plus tard, en bilirubine.2 La bilirubine n’est pas soluble dans l’eau et ne peut pas être excrétée seule dans la circulation sanguine. La bilirubine n’est pas hydrosoluble et ne peut pas être excrétée seule dans le sang. Ainsi, la bilirubine est libérée des monocytes dans le sang sous forme de complexe avec l’albumine.3 Ce complexe atteint le foie où il est absorbé par les hépatocytes.3 L’albumine est ensuite éliminée et la bilirubine est conjuguée avec une ou deux molécules d’acide glucuronique, ce qui la rend à nouveau hydrosoluble. Ce n’est que lorsque la molécule de bilirubine est liée à l’acide glucuronique, et non à l’albumine, qu’elle est considérée comme étant sous sa forme conjuguée. Cette bilirubine désormais hydrosoluble est déplacée dans la vésicule biliaire où elle est combinée à la bile. La bile est stockée dans la vésicule biliaire et libérée après les repas pour faciliter la décomposition des aliments gras en vue de leur digestion. La cirrhose (durcissement pathologique du foie) entrave le traitement de la bilirubine au niveau de l’hépatocyte. Par conséquent, l’organisme retient la bilirubine (conjuguée et ou non conjuguée), qui a une teinte jaune, dans la circulation sanguine et se manifeste de manière systémique par une jaunisse, un ictère scléral, un prurit et, moins souvent, par des xanthomes cutanés lorsque le pigment est vu à travers les capillaires1-3.
C’est l’excès de bilirubine, un pigment biliaire, qui donne l’aspect jauni des yeux, de la peau et des muqueuses.1-4 Bien que l’on parle d’ictère « scléral », c’est en fait la conjonctive qui contient la bilirubine en raison de sa richesse en vaisseaux sanguins. En fait, la sclérotique ne contient presque pas de pigment.4 Le signe en lui-même ne constitue pas un diagnostic, il suggère plutôt plusieurs troubles sous-jacents impliquant une maladie du foie et, moins fréquemment, des troubles sanguins.1-4
Les principaux diagnostics différentiels sont divisés en deux classes en fonction de l’emplacement de l’anomalie dans la voie de traitement de la bilirubine. Les causes produisant une hyperbiliruinémie non conjuguée résultent d’anomalies qui se produisent avant que la bilirubine ne soit liée à l’acide glucuronique dans l’hépatocyte.4 Ces maladies comprennent le syndrome de Gilbert (une fluctuation de l’enzyme qui conjugue la bilirubine), l’anémie hémolytique ou les saignements gastro-intestinaux importants.2 Ces troubles sanguins produisent un excès de GR endommagés avec des groupes hémiques qui doivent être métabolisés. Ces troubles sanguins produisent un excès de globules rouges endommagés avec des groupes hémiques qui doivent être métabolisés. Le nombre de groupes hémiques qui doivent être traités est supérieur à ce que le foie normal peut métaboliser, ce qui fait que le foie ne peut pas achever le processus de conjugaison. Il en résulte une hyperbilirubinémie non conjuguée et une jaunisse.1-4
En revanche, l’hyperbilirubinémie conjuguée résulte d’aberrations qui se produisent après la conjugaison de la bilirubine à l’acide glucuronique. Bien qu’elle soit auparavant également liée à l’albumine au niveau des monocytes, cette forme est encore considérée comme non conjuguée. La pathologie implique généralement le système biliaire. Les entités pathologiques de cette catégorie comprennent la maladie des calculs biliaires (cholédocholithiase), la fibrose/striction du système biliaire qui est une séquelle de diverses affections systémiques ou peut être une complication post-chirurgicale, et les troubles pancréatiques tels que la pancréatite ou l’adénocarcinome pancréatique5.
Les troubles hépatocellulaires, tels que l’hépatite (virale, médicamenteuse ou alcoolique), la cirrhose et les néoplasmes hépatiques (primaires ou secondaires) peuvent produire une hyperbilirubinémie non conjuguée et conjuguée3. Ils le font soit en altérant l’absorption de la bilirubine par les hépatocytes, soit en altérant le traitement et l’excrétion par les hépatocytes.2
Il existe quelques cas documentés d’ictère scléral unilatéral. Ces cas ne sont pas liés à la pathologie susmentionnée. Dans le cas d’une hémorragie sous-conjonctivale qui se résout, le sang stagnant subit un métabolisme local qui produit de la bilirubine sur le lieu de la blessure, ce qui lui donne une couleur jaune.6,7 Le même processus se produit dans toutes les contusions, ce qui explique l’apparence jaune qui accompagne les marques « noires et bleues » qui se résolvent dans tout le corps. Il y a également eu trois cas d’ictère scléral unilatéral à la suite d’une hémorragie choroïdienne observée pendant ou juste après une chirurgie oculaire.1 On suppose que le mécanisme de cet ictère est dû au mouvement interoculaire du liquide sous-rétinien jaune.3
Le fournisseur de soins ophtalmiques doit reconnaître l’ictère scléral et comprendre les étiologies sous-jacentes possibles pour assurer des tests/une orientation rapides et précis. La condition elle-même ne peut pas être traitée ; le traitement est celui de la cause sous-jacente. Il s’agit d’un diagnostic critique à poser car il peut être la manifestation initiale d’une maladie gérable menaçant la vie.
Le Dr Gurwood remercie Bisant Labib, OD pour avoir contribué à ce cas.
1. Roche, SP. La jaunisse chez le patient adulte. Médecin de famille américain. 2004;69(2):299-304.
2. Baudendistal, T. Jaunisse. In : Pratt, DS. Harrison’s Principles of Internal Medicine. Philadelphie, PA, McGraw-Hill Companies, Inc. 2012:298-315.
3. Kumar, V. Le foie, la vésicule biliaire et le tractus biliaire. Dans : Dimagno, MJ. Basic Pathology. Philadelphie, PA, Saunders. 2007:631-643.
4. Tripathi, RC. Un ictère conjonctival et non un ictère scléral. The Journal of American Medical Association. 1979;242(23):1-3.
5. Tolentino, FI. Unilateral scleral icterus due to choroidal hemorrhage. Archives of Ophthalmology. 1963;70(3):358-360.
6. Aggarwal, P. Scleral icterus may be unilateral. Annals of Emergency Medicine. 1993;22(11):341-350.
7. Ng, BJ. Unilateral icterus and no ‘glass eye’. Journal de médecine interne. 2012;115(5):734-736.